Уреаплазма и молочница у женщин симптомы и лечение
Уреаплазма с молочницей
К заболеваниям, вызванным условно-патогенными микроорганизмами, относятся молочница и уреаплазма. Возникновение молочницы провоцируют грибы рода Кандида, уреаплазмы — мельчайшие бактерии. Присутствие их нормального количества в организме не приносит вреда и не вызывает угроз для здоровья человека. Возникновение иммунодефицита провоцирует активацию грибка и бактерий и способствует развитию заболеваний слизистых оболочек и мочеполовой системы.
Что такое уреаплазма?
Уреаплазмы представляют собой микроскопические бактерии, присутствующие в организме каждого человека. Основными носителями инфекции являются женщины, мужчин подвергаются такому заболеванию реже. Средой обитания бактерий являются слизистые:
- половых органов;
- мочеточников;
- мочевого пузыря;
- уретры.
Разновидностью инфекции у мужчин является уреалазма парвум. Она локализуется на мембране сперматозоидов и может привести к бесплодию.
Уреаплазма — инфекционное венерическое заболевание, поражающее мочеполовые органы. Болезнь обуславливается активацией бактерий на фоне ослабления иммунной системы. Увеличение их количества в организме человека приводит к воспалительным процессам и патологиям в репродуктивных органах. Основной причиной развития инфекции является иммунодефицит. Его появление провоцируют следующие факторы:
- психологическое перенапряжение;
- сбои гормональной системы;
- антибиотикотерапия;
- хронические заболевания;
- сахарный диабет.
Вернуться к оглавлению
Причины одновременного развития кандидоза и уреаплазмы
Уреаплазма и грибок Candida являются частью микрофлоры человеческого организма и присутствуют в ней постоянно. Активация бактерий и грибков зависит от индивидуальных особенностей человеческого организма и его защитных свойств. Можно быть носителем инфекции, передавать ее через половые контакты, но не болеть активной формой. При нарушении в работе иммунной системы увеличивается рост бактерий уреаплазмы, что приводит к нарушению микрофлоры внутренних органов. На фоне активации бактериальной инфекции развивается молочница. В отличие от молочницы симптоматика уреаплазмы не носит ярко выраженный характер. При появлении характерных признаках молочницы и обращении к врачу часто диагностируется уреаплазма при молочнице.
Необходимость одновременного лечения уреаплазмы и молочницы
Грибковая и бактериальная инфекция находятся в тесной взаимосвязи, т. к. наличие в организме одной инфекции спровоцировало развитие другой. Для борьбы с такими заболеваниями необходима комплексная лечебная терапия. Главной ее задачей является устранение обеих инфекций одновременно. При устранении только одной из них, борьба с другой — бесполезна. Для усиления терапевтического эффекта рекомендуется использовать медикаментозную терапию в комплексе с методами народной медицины. Эффективные лекарственные препараты против молочницы не справляются с бактериями, а медикаментозная терапия в борьбе с ними усугубляет течение молочницы. Народная медицина помогает предотвратить развитие нежелательных последствий и нормализует микрофлору организма.
Лечение уреаплазмы при молочнице
Дозировка и режим приема медикаментов зависит от клинической картины заболевания и назначается только врачом.
 Эффективное лечение болезни на фоне развития молочницы возможно исключительно с помощью комплексной медикаментозной терапии.
Эффективное лечение болезни на фоне развития молочницы возможно исключительно с помощью комплексной медикаментозной терапии.
Эффективность лечения описываемых инфекций зависит от правильности подобранной терапии. Врач-уролог или гинеколог назначают медпрепараты, учитывая индивидуальные особенности больного и степень тяжести заболевания. Лечебный комплекс в борьбе с инфекциями включает:
- антибиотики в форме свечей, уколов или таблеток;
- иммуномодулирующие средства;
- общеукрепляющие препараты.
Основные препараты медикаментозной терапии и их свойства представлены в таблице:
Схема лечения медикаментозными препаратами женского уреаплазмоза
Уреаплазму относят к условно патогенным микроорганизмам. Бактерия может жить в организме женщины и не причинять ей неприятностей. Несмотря на это уреаплазму относят к списку заболеваний, передающихся половым путем. Инфекция в период обострения может сильно навредить женщине, провоцируя бесплодие и воспаление мочеполовой системы. Лечение уреаплазмы у женщин препараты, схема и комплекс подбираются индивидуально. Рассмотрим подробнее, какие препараты включает в себя стандартная схема лечения инфекции.
Особенности патогенной флоры
Уреаплазма — это микроорганизм-паразит, который селится внутри клетки. Средой обитания микроба является слизистая мочеполовой системы, поэтому в первую очередь паразит вызывает патологию этих органов. Длительный период после заражения уреаплазмой женщина не испытывает никакой симптоматики, паразит не вредит своей хозяйке. Длительное паразитирование заканчивается проникновением микроба вглубь мочеполовой системы, и патологией репродуктивной функции.
Кроме бесплодия, внутриклеточный организм поражает иммунную систему организма. Клетки перестают сопротивляться различным патогенным микроорганизмам.
Заражение инфекцией осуществляется через половой контакт. Уреаплазма прикрепляется к стенке сперматозоида и попадает в слизистую половых путей женщины, где проникает внутрь клетки.
Бытует мнение, что лечить уреаплазму бессмысленно, так как микроорганизм в небольшом количестве обнаруживается у каждой второй женщины. Но это заблуждение. Если тестер показывает повышенное содержание паразита, то приступать к лечению следует немедленно.
Лечиться от инфекции следует обязательно, иначе через некоторое время в организме женщины развиваются патологии:
- Воспалительный процесс шейки матки, который может привести к образованию эрозии;
- Самопроизвольные выкидыши на первом триместре беременности;
- Воспаление слизистой влагалища, сопровождающееся зудом, выделениями и жжением.
Диагностика болезни
Диагностируется присутствие в микрофлоре паразита следующими способами: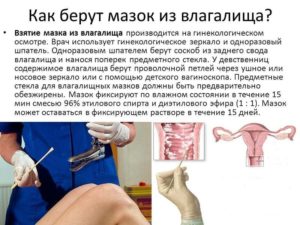
- Соскобом из влагалища, уретры или с шейки. Выбор места сбора материала зависит от расположения очагов воспалительных процессов слизистой и целей проведения исследования. При уретрите биоматериал берется из уретры, при вагините или дисбиозе забор осуществляется со стенок влагалища. Из цервикального канала забор материала осуществляется при подозрении расположения очагов воспаления в других частях мочеполовой системы.
- ПЦР. Это основной вид анализа на уреаплазму. Исследование позволяет обнаружить даже незначительно число паразитов в организме женщины. Для исследования берутся мазки из уретры или влагалища. У мужчин для обследования осуществляется забор спермы и первой порции мочи. При обнаружении уреаплазмы осуществляются подтверждающие тесты. Анализ осуществляется за 1–2 дня.
- ИФА — микробиологический анализ крови на наличие остатков жизнедеятельности различных видов паразитов. В лаборатории исследуется сыворотка крови. Исследование не всегда дает точный результат, так как у пациента может быть снижен иммунитет или еще не выработались антитела к уреаплазме. Для проведения анализа потребуется 3–4 рабочих дня.
- УЗИ органов малого таза.
Способы терапии различными средствами

В отличие от других заболеваний, при уреаплазме терапия направлена не только на уничтожение микроорганизма, но и на сопутствующую симптоматику. Уреаплазма условно патогенный микроорганизм, поэтому терапия преследует две основные задачи:
- Восстановление иммунной системы;
- Побороть воспалительные процессы мочеполовой системы.
Условно схема лечения делиться на два этапа. Первый этап направлен на борьбу с инфекцией и вторичной симптоматикой болезни. Второй этап — восстановительный. Во время него оказывается влияние на иммунную систему, восстанавливается микрофлора ЖКТ и слизистой мочеполовой системы. После терапии дополнительно назначаются препараты для восстановления работы печени и витамины.
Подбирается комплексное лечение, которое будет иметь общеукрепляющее действие и восстановит микрофлору слизистой.
Стандартно комплексное лечение состоит из следующих групп препаратов:
- Антибиотические средства;
- Антисептик в виде вагинальных свечей;
- Пре- и пробиотики для восстановления микрофлоры;
- Иммуностимулирующие препараты.
Врач подбирает препараты индивидуально для каждого пациента. При выборе учитывается анамнез, наличие аллергической реакции и сопутствующие хронические болезни у больного.
Антибиотики
Перед выбором антибиотика необходимо определить, каким видом микроорганизма заражен пациент. Различается два вида микроорганизма уреаплазмы:
- Parvum (парвум);
- Urealyticum (уреалитикум).
Оба вида провоцируют развитие уреаплазмы, но лечится форма Парвум сложнее. Уреалитикум вид более податливый к антибиотикам и в схему включаются щадящие препараты. Во всем остальном схема лечения от двух видов микроорганизма схожа.
В терапевтическую схему включается один из следующих антибиотических групп:
-
Тетрациклинов: Вибрамицин, Миноциклин.
Самые распространенные при лечении антибиотики входят в группу макролидов. Они вызывают минимум побочных эффектов и легко переносятся людьми в любом возрасте. У 80% пациентов к макролидам хорошая чувствительность, а это выше чем к другим группам антибиотиков.
Если уреаплазмоз протекает вместе с другим инфекционным заболеванием, то в комплексе, могут назначаться два или три вида антибиотиков. Принимаются препараты минимум 10 дней. Дозировка прописана в инструкции по применению или определяется специалистом.
Антибиотики применяются, если показатели по титрам превышают 10х3 и у пациента выраженные симптомы воспалительного процесса. В остальных случаях антибиотики в схему лечения первоначально не включаются.
Вагинальные свечи
На фоне уреаплазмоза у больного снижается иммунитет, и развиваются вторичные патологии: молочница, микоплазмоз, хламидиоз. Слизистая влагалища воспаляется, на стенках образуются микротрещины. Для борьбы с инфекциями в схему включаются антисептические и противовоспалительные препараты в виде вагинальных свечей.
Самые распространенные вагинальные свечи обладают следующими терапевтическими действиями:
-
Противомикробными: Макмирор, Бетадин, Гексикон;
Рассмотрим подробнее схему применения самых распространенных препаратов в форме вагинальных свечей.
Вагинальные свечи Гексикон

В аптеках предлагается два вида препарата: Гексикон и Гкексикон Д. Отличие в дозировке основного действующего компонента. Свечи используются в схеме лечения уреаплазмоза и в качестве профилактического средства. Препарат подходит беременным женщинам, так как имеет минимум противопоказаний.
Гексикон воздействует на микроорганизмы, останавливая их развитие и размножение. Обладает противовоспалительным действием и снижает риски для ребенка столкнуться с инфекцией во время родового процесса.
Уничтожить паразита Гексикон не сможет, так как часть инфекции останется в крови женщины. После родов рекомендуется повторное лечение антибиотиками.
Схема приема: Одна свеча в сутки, вводится перед сном. Курс составляет 10–14 дней. Если воспалительный процесс в острой форме, то назначается введение свечи два раза в день.
Вагинальные пилюли Тержинан

Таблетки Тержинан имеют комплексное действие: антибактериальное, противовоспалительное и антигрибковое. Основное действующее вещество в таблетках — неомицин. Препарат быстро убивает микроорганизм, и инфекция отступает уже после одного курса.
Препарат Тержинан нового поколения, поэтому воздействует на микрофлору влагалища с особой аккуратностью. Предотвращает появление грибков Кандиды, которые провоцируют развитие молочницы.
Вводиться пилюля во влагалище один раз в сутки, лучше это делать перед сном. Стандартный курс 10 дней, но если уреаплазма успела проникнуть глубоко внутрь мочеполовой системы, то рекомендуется прием 15 дней.
Тержинан запрещен к применению девушкам до 16 лет и беременным женщинам во время первых трех месяцев вынашивания. На втором и третьем триместрах терапия вагинальными таблетками не противопоказана.
Капсулы Полижинакс

Комплексный препарат Полижинакс является эффективным противомикробным, противовоспалительным и противогрибковым средством. Препарат снимает зуд и жжение, оказывает заживляющее действие. Слизистая быстро восстанавливается, и больного перестают беспокоить основные симптомы уреаплазмоза.
Курс приема 12 дней по одной свечке на ночь. Если по каким-то причинам курс прерывается, то лечение начинается сначала.
Во время приема наблюдаются побочные действия:
- Жжение в области влагалища;
- Эритема;
- Зуд половых органов.
Симптоматика не является причиной к отмене препарата и исчезает после окончания курса лечения.
Свечи Виферон и Генферон
Иммуномодуляторы необходимы чтобы быстро восстановить организм, и заставить его бороться против инфекции. Эффективными иммуностимуляторами являются вагинальные свечи Виферон и аналог Генферон.
Препараты воздействуют на клетку, восстанавливая ее защитные функции. Свечи не имеют побочных действий и мягко воздействуют на организм женщины.
Полиоксидоний
При диагностике запущенной стадии заболевания больному назначается Полиоксидоний. Препарат выпускается в трех формах: таблетированный, ампулами для инъекций и в виде вагинальных свечей. Стандартно при уреаплазмозе медикамент выписывается в виде свечей.
Препарат производится на основе лактозы, поэтому противопоказан больным с индивидуальной непереносимостью этого компонента и беременным. Запрещено применение во время кормления грудью и при патологии почек.
Стандартная схема приема: по одной свече на ночь в течение трех дней, затем перерыв два дня. На шестые сутки опять вводиться одна свеча. Затем делается отдых на два дня. Опять вводиться свеча. Курс продлевается на усмотрения специалиста.
В комплексе со свечами назначаются мази с антимикробным и заживляющим эффектам: тетрациклиновая и эритмауиновая. Мази наносятся на половые органы каждый день в течение 12–15 суток.
Препараты для восстановления микрофлоры слизистой
Так как терапия инфекции не обходится без приема антибиотиков, то восстанавливать необходимо не только слизистую мочеполовой системы, но и желудка.
Для восстановления слизистой ЖКТ рекомендуются препараты:
-
Содержащие лактобактерии: Линекс, Лактобактерин, Хилак-Форте;
В своем составе все препараты содержат живые полезные бактерии, которые необходимы для восстановления флоры ЖКТ. Принимаются средства 1–2 раза в день до приема пищи. Действие лактобактерий усиливается, если лекарство запивается молоком.
Полезные культуры содержатся также в натуральных продуктах: йогурте, бифидоке, тане, айране.
После основной противомикробной терапии назначаются препараты для восстановления флоры влагалища: Лактожиналь, Лактонорм, Лактагель. В составе препаратов живые лактобактерии, поэтому хранится медикамент в холодильнике при температуре +4 градуса.
Иммуномодуляторы
Для восстановления иммунитета после основной терапии пациенту назначается один из следующих препаратов:
- Интерферон в любой форме;
- Циклоферон;
- Иммунал;
- Генферон;
- Иммуномакс.
Эффективны иммуностимуляторы на натуральной основе: Настойка эхинацеи пурпурной, Настойка Женьшеня на спирту с медом.
Натуральные препараты принимаются один раз в день. Количества капель зависит от возраста пациента: детям до 12 лет — 5 капель, взрослым — 10–15 капель. Дозировка зависит от концентрации настойки и указывается на упаковке.
Препараты для стимуляции иммунной системы принимаются по схеме. У каждого препарата схема приема своя и указывается в инструкции по применению.
Курс на основе антибиотиков и противовоспалительных препаратов оказывает пагубное воздействие на почки и печень больного.
Особенности терапии во время беременности

Если уреаплазмоз протекал без видимой симптоматики, то женщина не сдавала анализы и не беспокоилась о лечении до зачатия ребенка. При диагностике заболевания во время беременности, необходима немедленная терапия. Во время родов инфекция передаетсяребенку, а на ранних сроках беременности микроорганизм является провокатором выкидышей и замирания развития.
Терапия беременных требует особого внимания, так как большая часть препаратов противопоказана и может нанести вред малышу. Схема лечения подбирается тщательно и этапами.
Если болезнь на начальном этапе, то врач старается обойтись без антибиотиков. В качестве основного препарата используются вагинальные антибактериальные и противогрибковые свечи. Важно убрать уреаплазмы из слизистой влагалища, чтобы защитить малыша. В крови женщины микроорганизм сохранится, поэтому после родов приступают к основному лечению.
Если без антибиотиков не обойтись, то выбирается самая безопасная их группа — макролиды. Терапия начинается с 20 или 22 недели беременности и имеет продолжительность 3 недели. В сложных случаях лечение начинается с 16 недели беременности, но эта схема опасна для малыша.
Схема терапии для беременных включает в себя прием препаратов:
-
Антибиотика: Эрацин, Клабакс, Макропен;
Раз в день проводиться санация влагалища любым мягким антисептическим раствором. Промывание поможет освободить слизистую от пагубных микроорганизмов.
В комплексе с лечением назначаются поливитамины: Элевит Пронаталь, Компливит Мама или любые для беременных.
Вывод
На период лечения партнерам необходимо соблюдать правила:
- Воздержание от половой жизни на период лечения антибиотиками (на восстановительном этапе половую жизнь можно возобновить, но только с использованием презерватива);
- Из рациона исключаются жирные, сладкие, кислые и острые блюда, чтобы не раздражать слизистую ЖКТ;
- На протяжении всей терапии недопустимо употребление спиртосодержащих напитков;
- Придерживаться гигиенических норм.
При соблюдении правил и правильно подобранной терапии, справиться с инфекцией можно без последствий для здоровья.
Лечение кандидоза и уреаплазмоза
Уреаплазма кандида, развитие гарднереллы, уреаплазмоза и кандидоза

Многие годы безуспешно боретесь с МОЛОЧНИЦЕЙ?
Глава Института: «Вы будете поражены, насколько просто можно вылечить молочницу принимая каждый день.
 Уреаплазма кандида развивается на фоне снижения местного и общего иммунитета. Если же иммунная система функционирует нормально, бактерии уреаплазмы, гарднереллы, кандиды не проявляют себя, являясь всего лишь частью обычной микрофлоры. В отличие от уреаплазмоза, кандидоз не относят к половым инфекциям, так как развитие последнего не связывают с половыми контактами. Болезнь развивается не тогда, когда в организм попадают дрожжеподобные грибы кандиды, а когда происходит их интенсивное бесконтрольное размножение.
Уреаплазма кандида развивается на фоне снижения местного и общего иммунитета. Если же иммунная система функционирует нормально, бактерии уреаплазмы, гарднереллы, кандиды не проявляют себя, являясь всего лишь частью обычной микрофлоры. В отличие от уреаплазмоза, кандидоз не относят к половым инфекциям, так как развитие последнего не связывают с половыми контактами. Болезнь развивается не тогда, когда в организм попадают дрожжеподобные грибы кандиды, а когда происходит их интенсивное бесконтрольное размножение.
Очень часто предшествует кандидозу уреаплазма и прочие бактерии, вызывающие различные воспалительные процессы, а также приём антибиотиков, неправильный метод контрацепции или гормональный сбой.
Уреаплазмоз и кандидоз лечат не столько антибиотическими препаратами, сколько иммуномодуляторами и препаратами, лечащими сопутствующие заболевания. В отличие от кандидоза, уреаплазму и гарднереллу чаще подхватывают при незащищённом половом акте.
Очень часто гарднерелла, кандида и уреаплазма могут обнаруживаться одновременно в любом возможном сочетании. Особо опасным считается сочетания, включающие гарднереллу. В таком случае они будут развиваться на благоприятной почве. При этом важным является определение первопричины воспалительного процесса, пролечив которую можно одним махом избавиться от всех инфекций.
О том, что количество бактерий кандиды, гарднереллы и уреаплазмы начали размножаться и угрожают организму развитием заболевания, могут свидетельствовать такие симптомы как зуд и жжение в половых органах, творожистые выделения белого цвета, боли во время секса и мочеиспускания.
 В зависимости от степени выраженности, могут лечиться как препаратами локального действия (мазями, свечами), так и медикаментами, требующими приёма внутрь (таблетками). Однако если данные заболевания обнаруживаются у беременной женщины, то приём антибиотиков в виде таблеток крайне нежелателен из-за возможного негативного влияния на развитие плода. В этом случае используются иммуномодуляторы и препараты локального действия.
В зависимости от степени выраженности, могут лечиться как препаратами локального действия (мазями, свечами), так и медикаментами, требующими приёма внутрь (таблетками). Однако если данные заболевания обнаруживаются у беременной женщины, то приём антибиотиков в виде таблеток крайне нежелателен из-за возможного негативного влияния на развитие плода. В этом случае используются иммуномодуляторы и препараты локального действия.
В процессе лечения объязательно нужно уведомить партнёра о необходимости сдачи анализов. Обследование партнёра на выявление грибков кандиды, при отсутствии у него симптомов заболевания, необязательно.
Первые признаки молочницы у женщин (с фото)
 Если девушка первый раз сталкивается с молочницей, то далеко не всегда она может самостоятельно определить симптомы. Важно знать первые признаки молочницы у женщин (фото), чтобы оперативно отреагировать на изменения в организме и вовремя обратиться к врачу. Тогда вагинальный кандидоз получится быстро и успешно вылечить. Первые проявления вагинальной молочницы заметны у женщин на трусах.
Если девушка первый раз сталкивается с молочницей, то далеко не всегда она может самостоятельно определить симптомы. Важно знать первые признаки молочницы у женщин (фото), чтобы оперативно отреагировать на изменения в организме и вовремя обратиться к врачу. Тогда вагинальный кандидоз получится быстро и успешно вылечить. Первые проявления вагинальной молочницы заметны у женщин на трусах.
Молочница возникает из-за того, что дрожжевые грибки рода Candida начинают беспрепятственно размножаться. Как правило, их количество на слизистых оболочках тела (в том числе, и на половых органах) регулирует иммунитет. На фоне его ослабления может возникнуть кандидоз. Первые признаки молочницы у женщин (фото) должны знать все леди. Тогда заметить начало заболевания можно будет быстро, что позитивно скажется на общем лечении.
Важно! Чаще всего кандидоз встречается у женщин в репродуктивном возрасте. Пожилые леди, а также девочки, у которых еще не начались менструации, подвержены этому заболеванию гораздо реже. Обратите внимание, что молочница у девственниц тоже бывает.
Основные симптомы кандидоза
Если посмотреть на фото, можно сделать вывод, что первые признаки молочницы у женщин ярко выражены и носят вполне узнаваемый характер. Но многие симптомы молочницы схожи с более опасными половыми инфекциями, которые относятся к венерическим болезням: герпес, гонорея, трихомониаз и другие. Поэтому, самостоятельно по первым признакам поставить себе диагноз не получится. Нужно отправиться к врачу и сдать соответствующие анализы.
Обратите внимание! Как правило, первые признаки молочницы у женщин появляются за несколько дней до начала критического периода. Обратите внимание на подробный материал о том, можно заниматься сексом при молочнице.

Яркие симптомы вагинального кандидоза у женщин:
- Половые органы становятся красными, немного отекают. Это видно при наружном осмотре;
- При мочеиспускании может возникать болевой синдром;
- Ощущает зуд и жжение в области половых органов. Эти симптомы особенно усиливаются при приеме горячей ванны;
- Выделения будут. Они имеют неприятный кислый запах (так пахнет скисший кефир), консистенцию жирного творога;
- Ощущается боль во время полового акта. Особенно, когда репродуктивный орган мужчины соприкасается с внутренней слизистой оболочкой;
Формы вагинальной молочницы
У женщин молочница может протекать в нескольких формах. Первая, наиболее распространенная форма кандидоза у молодых девушек – это вульвовагинит. Грибок при такой форме молочницы развивается непосредственно во влагалище (на слизистой оболочке наружных половых органов). Если появилась молочница у беременных: чем лечить нужно знать.
При этой форме болезни первые признаки молочницы будут следующими:
- Невозможно смыть налет на внешних половых органах: есть сильная боль, ткани раздражены;
- Вульва становится чувствительной и болезненной при малейшем ее касании. Часто на наружных половых органах отмечается сыпь;
- Во время мочеиспускания четко прослеживается зуд, ощущается неприятное и сильное жжение. Также жжение дает о себе знать при подмывании, приеме ванной;
- Выделения будут, они имеют белый или желтоватый оттенок, отличаются неоднородностью по массе. Имеют неприятный запах, который можно почувствовать даже на расстоянии;
- Интимная жизнь невозможна, потому что, половой акт сопровождается сильной болью;
ВНИМАНИЕ! ФОТОГРАФИИ МОГУТ БЫТЬ НЕПРИЯТНЫМИ ДЛЯ ПРОСМОТРА!



Вторая форма молочницы – это вагинит. В такой ситуации поражается только слизистая оболочка влагалища, а вот в области вульвы никаких симптомов не наблюдается.
Основные причины вагинального кандидоза
Многие леди думают о первых признаках молочницы у женщин и начинают искать фото только после незащищенного полового акта. На самом же деле, молочница гораздо чаще передается не половым путем.
Важно! Молочница или вагинальный кандидоз не относится к венерическим заболеваниям. Но она стоит с ними в одном ряду, по той причине, что имеет схожую клиническую картину. Так что, первые признаки молочницы – это повод обратиться к врачу. Но только врач по результатам осмотра и анализов сможет поставить точный диагноз.
Факторы риска развития молочницы у женщин:
- Период вынашивания ребенка (изменяется гормональный фон);
- Заболевания, передающиеся половым путем;
- Общее снижение защитных функций организма (иммунитета);
- Инфекционные заболевания, которые протекают в своей хронической форме;
- Сахарный диабет;
- Длительный прием лекарств антибиотиков;
- Прием противозачаточных таблеток;
Гормональный дисбаланс: важное нарушение
Многие гинекологи подчеркивают тот факт, что во время беременности или при приеме противозачаточных таблеток, а также перец началом менструации, молочница возникает из-за изменений гормонального фона. Определенный ряд гормонов увеличивается и это изменяет вагинальную среду. Она становится щелочной, хотя, должна быть умеренно-кислотной. В итоге, грибки рода Candida могут в щелочной среде беспрепятственно и активно развиваться.

Обратите внимание! При сахарном диабете молочница возникает из-за большого количества сахара в крови. Это приводит к активному развитию колоний грибков. А вы знаете, что может быть молочница в кишечнике?
Значение иммунной системы
Велика вероятность, что первые признаки молочницы у женщин (фото) появятся на фоне снижения защитных функций организма. Потому что, антибиотики уничтожают не только плохие, но и хорошие бактерии. В итоге, флора половых органов становится беззащитной к грибкам Candida. Они могут начать активно размножаться, угнетая организм. Обратите внимание на важные правила гигиены при молочнице.
Это основные первые признаки молочницы у женщин. Фото не приятны к просмотру, но помогают точно понять, как именно должны выглядеть выделения. Если леди подозревает, что у нее молочница, то нужно в ближайшие дни записаться на прием к гинекологу.
Источники:
http://etogribok.ru/molochnica/nedug/ureaplazma-pri-molochnitse.html
http://allparazity.ru/parazity-v-organizme/lechenie-ureaplazmy-u-zhenshhin-preparaty-shema.html
http://molochnica-zud.ru/molochnitsa/lechenie-kandidoza-i-ureaplazmoza/