Дифференциальный диагноз острого пиелонефрита с острым циститом
Дифференциальный диагноз острого пиелонефрита с острым циститом

Повышение температуры тела выше 38° С
Императивные позывы на мочеиспускание
Императивное недержание мочи, энурез
Ощущение жжения во время и после мочеиспускания
Наблюдается у маленьких детей
Боли в пояснице
Повышена (20 – 25 мм/ч и выше)
Наблюдаются у 1/3 больных девочек
Концентрационная функция почек
Может быть снижена
Обнаружение в моче бактерий, покрытых антителами (метод иммунофлюоресценции)
не изменена. Дисфункция мочевого пузыря
Изменения чашечно-лоханочной системы; раз –
личные анатомические и функциональные дефекты верхних и нижних мочевых путей
Общая характеристика основных групп синтетических антибактериальных препаратов (по е. Н. Падейской, 1990; с изм.)
Характер действия на бактерии
Сульфаниламиды (этазол, норсульфазол, сульфатом, бактрим и др.)
Грамотрицательные и грамположительные бактерии, некоторые грибы и протозоа
Бактериостатическое действие; быстрое развитие устойчивости у микроорганизмов
5-нитрофураны (фурадонин, фуразолидон, фурагин, фурацилин)
Грамотрицательные и грамположительные бактерии, некоторые грибы и протозоа
Бактериостатическое или бактерицидное действие (медленное развитие у микроорганизмов)
Оксихиноксалины (диоксидин, хиноксидин)
Грамотрицательные и грамположительные бактерии, анаэробные бактерии — споро- и не-спорообразующие
Бактерицидное действие, высокая активность in vivo; медленное развитие устойчивости у бактерий устойчивости
5-нитроимидазолы (метронидазол-флагил, метронил, трихопол)
Анаэробные бактерии — споро- и неспоробразующие, некоторые протозоа
Бактерицидное действие, медленное развитие устойчивости у микроорганизмов
Нафтиридины-хинолон-карбоны (налидиксовая кислота — неграм, невиграмон; оксолиниевая кислота — грамурин; па-лин; ципробай; таривид; абактал и др.)
Грамотрицательные и грамположительные бактерии, анаэробные бактерии, хламидии; очень широкий спектр у фторсодержащих соединений
Бактерицидное или бактериостатическое действие; медленное развитие устойчивости к фторпроизводным
8-оксихинолины (энтеросептол, мексаформ, мексаза, интестопан, нитроксолин, хинозол)
Грамположительные и грамотрицательные бактерии, хламидии, некоторые протозоа
Бактериостатическое или бактерицидное действие; медленное развитие устойчивости у микроорганизмов
Острый пиелонефрит

гинеколог / Стаж: 21 год
Дата публикации: 2019-03-27
уролог / Стаж: 27 лет
Острый пиелонефрит — это неспецифическое воспалительное заболевание почек, часто встречающееся в практике врачей-урологов. Возникает как следствие бактериальной атаки. Бактериальные агенты могут попасть в почки через кровь или из мочевыводящих путей, то есть могут быть экзогенными или эндогенными. В патологический процесс вовлекаются чашечно-лоханочная система и межуточные ткани почек. Острый пиелонефрит возникает чаще у женщин и маленьких детей, что можно объяснить особенностями анатомии и физиологии. Почему возникает данное заболевание и кто более других подвержен риску?

Стадии острого пиелонефрита
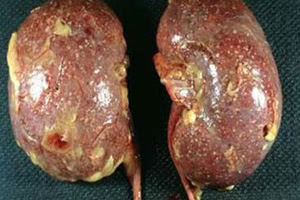
В клиническом течении заболевания отмечается некая стадийность. Стадия заболевания соответствует тем патоморфологическим изменениям, которые возникают в почке.
Начальная стадия развития патологии ассоциируется с серозным воспалением. На данном этапе наблюдаются незначительное увеличение, некоторое напряжение пораженного органа (почки) и периваскулярная инфильтрация. Если пациент своевременно обращается за помощью к специалистам, то на данной стадии процесс можно купировать при помощи консервативной терапии. В этом случае происходит обратное развитие патологии и наступает полное выздоровление. При других обстоятельствах острый пиелонефрит прогрессирует и переходит в стадию гнойно-деструктивного поражения почки.
Следующая стадия называется апостематозный пиелонефрит. Это гнойно-воспалительное заболевание, для которого характерно образование множества мелких гнойничковых образований в корковом веществе почки. В отсутствие адекватной терапии эти гнойнички могут сливаться в один большой очаг нагноения, который имеет название «карбункул почки». Такое образование имеет диаметр до двух сантиметров и может носить как одиночный, так и множественный характер. Данное состояние опасно тем, что на фоне карбункулов и гнойничков может образовываться абсцесс почки. Данное состояние угрожает излитием гнойного содержимого абсцесса в паранефральную клетчатку.
При своевременном лечении очаги инфильтрации имеют тенденцию к заживлению с образованием рубцов, состоящих из соединительной ткани.
Прогноз и профилактика острого пиелонефрита
Основа успешного лечения острого пиелонефрита — своевременное оказание пациенту адекватной медицинской помощи. Прогноз принято считать условно благоприятным в том случае, если медикаментозная терапия привела к полному излечению. Примерно у трети пациентов острый пиелонефрит со временем переходит в хроническую форму, и тогда прогноз принято считать неблагоприятным.
Хронический пиелонефрит может стать причиной ряда достаточно серьезных состояний, которые принято считать угрожающими жизни пациента. В некоторых случаях возможен летальный исход. Среди таких состояний самыми серьезными считаются: уросепсис, почечная недостаточность, бактериотоксический шок и т.д.
Профилактика заключается в лечении очагов воспаления, которые могут стать причиной возникновения пиелонефрита. Профилактика мочекаменной болезни позволяет устранить причины возможной обструкции мочевыводящей системы. Нужно соблюдать правила гигиены внешних половых органов, что позволяет избежать восходящего инфицирования.
Острый пиелонефрит, симптомы и лечение которого могут быть разнообразными, успешно предотвращается, если пациент следует принципам здорового образа жизни, диетического питания, и постоянно употребляет нужное количество жидкости. Противорецидивное лечение заключается в приеме отваров лекарственных трав, клюквенного морса с метионином и минеральной воды («Смирновская», «Славяновская») на протяжении двух недель.
Причины острого пиелонефрита
Существует ряд предрасполагающих факторов, способствующих развитию данного заболевания:
- Существуют особые условия, «помогающие» ретроградному движению мочи снизу вверх или так называемому лоханочно-почечному рефлюксу. Такой патологический заброс мочи из лоханок в другие структуры почек может быть следствием различных пороков развития мочевыводящих путей, а именно:
- слабая мускулатура или патологическое сужение мочеточника;
- удвоение почечных лоханок или мочевыводящих путей;
- мочекаменная болезнь;
- склероз шейки мочевого пузыря;
- аденома предстательной железы.
- Тяжелые общие патологии:
- сахарный диабет;
- туберкулез;
- цирроз печени.
- Иммунодефицит различного генеза.
- Тяжелые формы авитаминоза.
- Длительный прием гормональных пероральных контрацептивов.
Основная причина возникновения пиелонефрита — это различная инфекция. В большинстве случаев возбудителем является кишечная и синегнойная палочки, энтерококк, стафилококк, стрептококк и т.д. Источниками инфекции могут стать такие заболевания, как:
- хронический тонзиллит;
- кариес зубов;
- фурункулез;
- мастит;
- воспаление тканей вокруг прямой кишки или парапроктит;
- панариций;
- холецистит;
- бронхит;
- уретрит;
- воспаление придатков яичников у женщин;
- воспаление предстательной железы или простатит;
- цистит и т.д.
Проникать в ткани почек инфекция может через кровоток, лимфу или мочевыводящие пути. Если инфекция попадает в почку из первичных очагов воспаления в мочеполовых органах, то принято говорить о первичном остром пиелонефрите. При лоханочно-почечном рефлюксе почки увеличены в объеме, полнокровны и имеют признаки воспаления. Изменения затрагивают слизистую оболочку лоханок, которая становится отечной и воспаленной, со временем возникают характерные изъязвления и может наблюдаться скопление воспалительного выпота. Болезнь быстро прогрессирует, и могут возникать деструктивно-дегенеративные явления, а также формироваться абсцессы или множественные гнойничковые поражения мозгового или коркового слоя почки. Порой происходящие изменения могут стать необратимыми, что приводит к хронизации пиелонефрита.
Острый пиелонефрит: симптомы
Для данного заболевания характерно острое начало. Среди значимых диагностических признаков отмечают гипертермический синдром с повышением температуры тела пациента до 39-41 градусов. Температура держится постоянно или с незначительными скачками на несколько градусов. В некоторых случаях повышение температуры является незначительным (субфебрильные показатели).
Другой, весьма значимый симптом острого пиелонефрита, — озноб. Данное состояние обычно предшествует повышению температуры. При наличии гнойного процесса, озноб в течение суток может повторяться многократно и имеет достаточно сильную интенсивность.
Пациент испытывает и другие явления общей интоксикации организма, а именно: общую слабость, разбитость, суставные и мышечные боли, острую головную боль (в районе лобной доли), тошноту и даже рвоту. Выраженность тех или иных симптомов острого пиелонефрита зависит от того, есть нагноение в почках или его нет. При гнойном процессе все симптомы выражены очень сильно, а при его отсутствии — некоторые отсутствуют вовсе.
Через некоторое время (1-2 часа) после повышения температуры у пациента появляются затяжные, изнуряющие поты. После этого температура тела резко падает, может развиться значительная слабость и понизиться артериальное давление.
Все вышеперечисленные симптомы могут повторяться несколько раз в течение дня. Кроме общих проявлений пиелонефрита могут появиться местные признаки воспаления:
- болевой синдром различной интенсивности (боль в пояснице, иррадиирущая в лобковую область, половые органы, бедра, левое подреберье, спину и т.д.);
- частые позывы к выделению мочи;
- боли при мочеиспускании.
Вторичный острый пиелонефрит помимо прочих симптомов может сопровождаться почечными коликами. Если не устранена причина обструкции, то приступы почечной колики могут рецидивировать. Более того, при сильной общей интоксикации организма у пациента может наблюдаться некая спутанность сознания, галлюцинации и бред.
Диагностика острого пиелонефрита
Большое диагностическое значение имеет первичный физикальный осмотр пациента, включающий опрос пациента и сбор анамнеза, а также пальпацию и перкуссию. Данный метод исследования хорош тем, что не требует от врача практически никакого специального оборудования, а значит, может применяться в любых условиях. При пальпации может быть обнаружено увеличение почки в размерах, ее подвижность, консистенция и особенности структуры поверхности. При перкуссии можно обнаружить болезненность почки. При остром пиелонефрите пациентам показан гинекологический (у женщин) или ректальный осмотр (у мужчин).
Следующий этап обследования — лабораторные исследования мочи. Назначают общий анализ мочи и бактериологический посев. Общий анализ может выявить лейкоциты и белки, реже — эритроциты (при вторичном варианте течения заболевания). Бактериологические исследования нужны для определения бактериальных агентов, спровоцировавших развитие острого пиелонефрита. Исследования помогают врачу выбрать адекватные методы антибактериальной терапии путем подбора препаратов, к которым данный агент имеет высокую чувствительность.
Для диагностики и наблюдения за динамикой течения заболевания принято использовать визуализирующие методы исследования, а именно: ультразвуковое исследование, КТ и МРТ и т.д. Эти методы позволяют врачу точно определить характер произошедших изменений, распространенность патологического процесса, выявить причину обструктивных изменений верхних отделов мочеиспускательного тракта. Также могут быть визуализированы элементы деструкции, их размер и характер.
Не утратили своей актуальности и рентгенологические исследования. Самое информативное из них при остром пиелонефрите — урография. На снимке хорошо видны тени почек, что позволяет делать выводы об их размерах, структуре и наличии патологических изменений. Также применяют другие методы рентгенологического исследования:
- почечная ангиография;
- нефросцинтиграфия;
- ретроградная пиелоуретерография.
При подозрении на острый пиелонефрит необходимо провести дифференциацию с приступом острого аппендицита, холецистита, аднексита и холангита. Только полный спектр диагностических мероприятий дает гарантию дальнейшего успешного лечения.
Лечение острого пиелонефрита
Если человек обнаружил у себя или своих близких симптомы, описанные выше, то следует немедленно обратиться за медицинской помощью (вызвать «Скорую помощь» или обратиться в приёмный покой любой ближайшей больницы). Острый пиелонефрит требует немедленной госпитализации пациента. Только в условиях стационара возможно полное обследование и наблюдение за динамикой клинического течения заболевания.
Терапия при остром пиелонефрите направлена на устранение первопричины заболевания. Прежде всего, необходим курс антибиотикотерапии. С этой целью проводят антибиотикограмму — специальный тест, позволяющий определить чувствительность возбудителя инфекции к тем или иным антибиотикам. Высокую эффективность показали антибиотики широкого спектра действия, в частности препараты цефалоспоринового ряда и аминогликозиды. Наряду с антибиотиками принято назначать нестероидные противовоспалительные препараты, а также сопутствующую и симптоматическую терапию:
- иммуностимуляторы;
- препараты, способствующие дезинтоксикации;
- нитрофураны и т.д.
Если имеют место обструктивные нарушения, то усилиями врачей необходимо восстановить естественный ток мочи по всем органам мочеиспускательного канала. Для обеспечения нормального движения мочи по мочевыводящим путям проводят катетеризацию лоханок при помощи специального катетера. Если такой подход не оценивается врачом как эффективный, то может быть принято решение о наложении нефростомы. Данный метод предусматривает выведение специальной трубки из лоханки на поверхность тела, через которую моча выделяется в специальный мочеприёмник.
При гнойных поражениях почки или различных деструктивных процессах возможно применение хирургических методов лечения. В случаях, когда орган сохранить не удается и возникают состояния, угрожающие жизни пациента, проводят операцию по удалению почки.
Помимо медикаментозной терапии пациенту показан постельный режим, диетическое питание и физиотерапевтические процедуры в соответствии с назначениями лечащего врача.
Острый пиелонефрит: симптомы, диагностика, лечение
![]()
Пиелонефрит
Пиелонефрит, от греческого «pyelo» (таз), «nephros» (почка) и «-itis» (воспаление), обозначает тяжелое инфекционное воспалительное заболевание почечной паренхимы, чашечек и лоханки, которое может быть острым или хроническим.
Острые инфекции могут быть вызваны энтеробактериями (например, Escherichia coli), которые поднимаются из нижних мочевыводящих путей или гематогенно распространяются в почки. Большинство эпизодов являются не осложненными и излечиваются без остаточного повреждения почек.
Осложненные инфекции могут возникать из-за наличия предшествующих заболеваний (например, сахарного диабета, ВИЧ), анатомических аномалий мочеполовой системы, обструкции (например, доброкачественной гипертрофии предстательной железы, конкрементов) и/или патогенов с множественной устойчивостью к лекарственным средствам.
Инфекция мочевыводящих путей или ИМП — это неспецифический термин, который относится к инфекции любой части мочевыводящего тракта, от уретры до мочевого пузыря, мочеточников и почек. Пиелонефрит в частности относится к инфекциям почек.
Этиология
Основными возбудителями острого пиелонефрита являются грамотрицательные бактерии. Escherichia coli вызывает приблизительно от 60 до 80% не осложненных инфекций. В последнее время необходимо уделять особое внимание уропатогенным E coli, поскольку они отвечают за значительную долю инфекций, резистентных к лечению. К другим грамотрицательным патогенам относят Proteus mirabilis (отвечает приблизительно за 15% инфекций), а также Klebsiella (приблизительно 20%), Enterobacter и различные виды Pseudomonas. Реже могут выявлять грамположительные бактерии, такие как Enterococcus faecalis, Staphylococcus saprophyticus и S aureus.
Осложненный острый пиелонефрит чаще встречается у пожилых людей, у людей с диабетом и у детей с иммуносупрессией. Микроорганизмы в этих случаях различаются и включают широкий спектр патогенов, многие из которых резистентны к многочисленным антибиотикам и более вероятно ассоциированы с осложненным заболеванием. У госпитализированных пациентов старшего возраста из-за повышения частоты использования катетеров (ворота инфекции) грамотрицательные организмы, такие как P mirabilis, Klebsiella, Serratia и Pseudomonas, выступают более распространенными причинами, и только 60% случаев вызваны E coli. У людей с сахарным диабетом инфекции преимущественно вызваны Klebsiella, Enterobacter, Clostridium или Candida. Пациенты с иммуносупрессией (например, ВИЧ, злокачественные новообразования, трансплантация) особенно подвержены латентным инфекциям, вызванным внекишечными, аэробными, грамотрицательными палочками и Candida.
Патофизиология
Острый неосложненный пиелонефрит чаще всего возникает в результате восходящей инфекции мочевыводящих путей. В таких случаях возникновению острого пиелонефрита часто предшествуют симптомы цистита, в частности у пациентов с неосложненными инфекциями. С другой стороны, у пациентов с бактериемией патогенез может включать гематогенное обсеменение почек. Обычно у женщин, у которых развивается острый пиелонефрит, патогены сначала колонизируют дистальную часть уретры и вход во влагалище, а затем распространяются вверх через мочевой пузырь и мочеточники в почки. У женщин с симптомами, похожими на цистит (например, жжением при мочеиспускании, неотложными позывами к мочеиспусканию) обычно (30%) наблюдается бессимптомный пиелонефрит, который редко вызывает повреждение почек.
Мужчины более подвержены возникновению простатита и доброкачественной гиперплазии предстательной железы, вызывающих обструкцию мочеточника, что часто приводит к развитию бактериурии и, следовательно, пиелонефрита. Дилатация и обструкция мочеточника вызывают воспаление паренхимы почек, которое при гистопатологическом исследовании характеризуется наличием гнойного экссудата в почечных канальцах.
Кроме того, обструкция по какой-либо причине (например, камни, опухоль, инородное тело, доброкачественная гиперплазия предстательной железы или нейрогенный мочевой пузырь) часто приводит к неэффективности лечения и возможному развитию абсцесса почек, поскольку длительная непроходимость может привести к повторному инфицированию. Пациенты с хроническими заболеваниями и получающие иммуносупрессивную терапию находятся в группе наибольшего риска.
Распространение инфекции в почки из костей или кожи может развиваться вследствие метастатических стафилококковых или грибковых инфекций. Уропатогенные бактерии Escherichia coli являются распространенной причиной инфекции у пациентов с нормальной анатомией мочевыводящих путей.
Полагается, что повышение потенциала вирулентности уропатогенных E. coli, возникает главным образом вследствие факторов, усиливающих способность данных штаммов к адгезии и колонизации мочевыводящих путей. Эти факторы включают наличие жгутиков, которые повышают подвижность микроорганизмов, гемолизинов, которые разрушают эритроциты, а также молекул, поглощающих железо, которое выделяется эритроцитами в процессе лизиса и используется для роста клеток и адгезии на бактериальных фимбриях, которые помогают микроорганизмам прикрепляться к поверхности уроэпителия. Белки, необходимые для биогенеза P-субъединиц фимбрий, маннозо-резистентных адгезинов уропатогенной Escherchia coli, кодируются кодонами кластера генов pap. P-субъединицы фимбрий, по всей видимости, играют определенную роль в опосредовании прикрепления к клеткам уроэпителия в условиях in vivo и формировании воспалительного ответа во время колонизации почек, что вызывает повреждение почек при остром пиелонефрите.
Другие свойства помогают бактериям избегать или нарушать защиту организма хозяина, повреждать или вторгаться в клетки и ткани человека и стимулировать токсический воспалительный ответ. Вирулентность уропатогенных E coli связана с наличием островков патогенности, нестабильных больших областей бактериального генома, кодирующих эти факторы вирулентности, которые присутствуют примерно у 80% штаммов E coli, выявленных в крови и моче пациентов с острым пиелонефритом. Было описано более 30 видов бактерий, имеющих островки патогенности.
Диагностика
Если пациентка женского пола сообщает о лихорадке и ознобе, боли в боку и симптомах аномального мочеиспускания (например, императивные и частые позывы и дизурия), это должно натолкнуть на мысль о необходимости проведения осмотра и обследования. Другие ключевые симптомы включают тошноту или рвоту. Триада, состоящая из болей в боку, лихорадки, тошноты и рвоты, встречается гораздо чаще у пациентов с пиелонефритом, чем у пациентов с циститом.
Физикальное обследование
Температура выше 38,0ºC (100,4ºF) является ключевым показателем, на который опираются в ходе постановки диагноза. В одном исследовании температура, превышающая или равная 37,8° C (100ºF), сильно коррелировала с острым пиелонефритом. Может наблюдаться тахикардия. Может быть положительный симптом Пастернацкого.
Лабораторное исследование
Первоначальные лабораторные анализы у всех пациентов с подозрением на пиелонефрит включают анализ мочи и бакпосев мочи. В анализе мочи выявляют пиурию, бактериурию и различную степень гематурии. Почти всегда присутствует пиурия; на самом деле ее отсутствие должно побуждать к рассмотрению альтернативного диагноза. Лейкоцитарные цилиндры, при их наличии, указывают на почечное происхождение пиурии. Окраска по Грамму, выполненная с центрифугированным образцом мочи, иногда помогает отличить грамотрицательные от грамположительных организмов, что влияет на выбор терапии. Специфичность этих тестов у пациентов с острым пиелонефритом составляет менее 28% с показателем ошибочного диагноза (в отношении конкретного места инфекции) в 55% случаев.
Бакпосев мочи (собранной обычным способом или из катетера) выявляет активный рост возбудителя (классически ≥100000 колониеобразующих единиц [КОЕ] на миллилитр мочи).
Бакпосев крови показан для более тяжелых пациентов. Бакпосевы крови являются положительными на наличие возбудителя примерно у 10-20% женщин с острым не осложненным пиелонефритом.
Другими начальными лабораторными анализами, которые назначают при первичном клиническом обследовании, являются общий анализ крови, скорость оседания эритроцитов и уровень Cреактивного белка сыворотки. Прокальцитонин (пропептид, производимый моноцитарномакрофагальными клетками в период бактериальных инфекций) является более специфическим диагностическим маркером наличия бактериальной инфекции, а его уровень, по всей видимости, связан со степенью тяжести.
Интерлейкины (ИЛ-6, ИЛ-32), как реактанты острой фазы воспаления, в настоящее время также изучаются в качестве возможного маркера для дифференциации инфекции нижних мочевыводящих путей и пиелонефрита. Копептин является C-концевым участком молекулы провазопрессина (CT-pro-AVP), который высвобождается вместе с вазопрессином и исследуется для использования в качестве диагностического средства при бактериальных инфекциях и сепсисе.
Визуализационные методы
Сцинтиграфию димеркаптосукцинатом 99m-технеция иногда проводят детям с целью установления диагноза.
Дополнительная визуализация для постановки диагноза обычно не требуется, но часто может быть полезна, когда пациенты не реагируют на лечение, как ожидалось, или в течении 72 часов. У пациентов с осложненными инфекциями УЗИ почек может помочь в диагностике, выявив гидронефроз из-за камня или другого источника обструкции или определив накопление интра- или периренальной жидкости или кисты.
Спиральная компьютерная томография с контрастным усилением и/или магнитно-резонансная томография органов брюшной полости могут дополнительно выявить структурные нарушения, что поможет определить направление терапии. Компьютерная томография органов брюшной полости может подвергать пациентов воздействию значительного облучения, но ее проще спланировать и она дешевле магнитно-резонансной томографии.
Факторы риска
- Часто повторяющийся половой акт
- Фактор риска развития неосложненного заболевания.
- У женщин, сообщающих о частоте полового акта ≥3 раза в неделю в течение предыдущих 30 дней, чаще развивалось заболевание (отношение шансов 5,6). Отношение шансов 1 означает, что событие одинаково вероятно в обеих группах. Отношение шансов >1 означает, что это событие более вероятно в первой группе. Отношение шансов 102,2ºF)
- Тяжело больные пациенты с выраженным истощением или множественными сопутствующими заболеваниями
- Беременность
- Неопределенность в отношении диагноза. Пожилых и пациентов с ослабленным иммунитетом, которые находятся в группе риска развития тяжелой болезни, также обычно госпитализируют.
Выбор эмпирической антибиотикотерапии
У пациентов с высоким подозрением в отношении инфекции лечение должно начинаться до того, как будут получены результаты бакпосева крови или мочи, чтобы предотвратить ухудшение состояния пациента. Эмпирический выбор антибиотика должен основываться на тяжести заболевания, анамнезе приема антибиотиков и чувствительности местных бактерий.
Поскольку высокие концентрации лекарственного препарата в мозговом слое почек сильнее коррелируют с излечением, чем уровни препарата в сыворотке или моче, такие препараты, как аминогликозиды и фторхинолоны, с высокими концентрациями в почечной ткани, могут быть предпочтительнее бета-лактамных антибиотиков. Пациентам со снижением функции почек рекомендуют назначать уменьшенную дозу гентамицина. Восприимчивость уропатогенов к противомикробным препаратам во внебольничных условиях также будет определять решение о лечении.
Пиелонефрит легкой-умеренной степени тяжести
Такие пациенты могут принимать пероральные препараты и являются гемодинамически стабильными, а другие лабораторные параметры у них в принципе в норме. Лечение с применением пероральных антибиотиков. Возможные схемы антибиотикотерапии включают фторхинолоны, цефалоспорины и сульфонамиды.
Рекомендации Американского комитета по инфекционным болезням подтверждают, что для лечения легких случаев стандартного от 10 до 14 дней амбулаторного лечения пероральными антибиотиками, как правило, достаточно. Они также согласны, что курсы высокоактивных препаратов (например, фторхинолонов) длительностью менее 7 дней могут быть достаточными при легких случаях или случаях средней степени тяжести[ в регионах, где резистентность к фторхинолонам составляет 10%, рекомендации предлагают добавить однократную внутривенную дозу антибиотика длительного действия, такого как цефтриаксон в дозе 1 г, или фиксированную 24-часовую дозу аминогликозида. Рутинное бактериологическое исследование мочи после лечения у бессимптомных пациентов не требуется.
Тяжелый и осложненный пиелонефрит
Беременным, у которых была бессимптомная бактериурия при скрининге, следует проводить лечение, чтобы обеспечить эрадикацию бактерий.
Пациентам с тяжелыми симптомами (которые неспособны принимать пероральные препараты, обезвоженные, с проявлением ранних гемодинамических признаков сепсиса, другие лабораторные параметры также могут отклоняться от нормы) или осложненным заболеванием, а также всем беременным следует назначать лечение внутривенными препаратами.
Рекомендовано проведение бактериального исследования крови и мочи. Выбор режима антибиотикотерапии должен основываться на результатах бакпосева и картине локальной резистентности. Возможные схемы включают фторхинолоны, цефалоспорины широкого спектра действия, аминогликозиды с ампициллином или без него (при подозрении на энтерококк), аминопенициллины, антисинегнойные пенициллины и карбапенемы. Европейская ассоциация урологов полагает, что в обществах с резистентностью E coli >10% к фторхинолонам или бета-лактамам, аминогликозиды или цефалосоприн третьего поколения являются терапией выбора.
В прошлом лечение состояло из применения внутривенных антибиотиков в течение 6 недель. Позже исследования показали, что двухнедельный курс терапии часто был достаточным для эрадикации бактерий и улучшения симптомов. По ходу улучшения состояния пациента для завершения курса терапии режим лечения можно изменить на пероральный антибиотик, к которому чувствителен микроорганизм. Осложнения включают обструкцию, требующую катетеризации, сепсис, почечную недостаточность, образование абсцессов и неэффективность антибиотиков. Проведение контрольных бакпосевов мочи рекомендуется через несколько недель после завершения лечения, чтобы документировать эрадикацию бактерий. Беременные также обычно полностью восстанавливаются после лечения.
Рецидив заболевания
Рецидив, как правило, возникает в течение 1–2 недель. Наиболее вероятной причиной рецидива является недостаточная длительность первичного лечения. Другие возможные причины включают развитие резистентности к антибиотикам или выбор антибиотика, который эффективен для другого микроорганизма. Необходимо повторное проведение бактериологического исследования мочи и определение чувствительности к антибиотикам. Если при повторном бактериологическом исследовании бактериальный штамм и профиль чувствительности являются такими же, необходимо провести ультразвуковое исследование почек или компьютерную томографию. Повторное лечение может проводиться или более длительным курсом лечения антибиотиком, который применялся при первичной терапии, или с применением другого антибиотика.
Источники:
http://studfile.net/preview/4334157/page:5/
http://www.medcentrservis.ru/disease/ostriy-pielonefrit/
http://www.eskulap.top/terapija/ostryj-pielonefrit/














