Кишечная палочка в уретре цистит
Кишечная палочка и цистит
Воспаление мочевого пузыря в большинстве случаев имеет бактериальную причину. Очень часто цистит появляется из-за такой патогенной бактерии, как кишечная палочка. В связи с этим, помимо общих симптомов, такая форма заболевания имеет и свои специфические признаки. Также и лечение такого цистита имеет свои нюансы.
Кишечная палочка и цистит
Даже в здоровом организме всегда присутствуют условно патогенные бактерии, в числе которых и кишечная палочка. Когда их количество в норме, такие бактерии обитают в нижних отделах толстого кишечника и участвуют во многих важных процессах обмена веществ. В частности, они участвуют в пищеварении, необходимы для выработки витамина К, тормозят развитие патогенной флоры.

Лакто- и бифидобактерии – это полезная микрофлора, без которой нормальная работа кишечника невозможна. Кроме этого, данные микроорганизмы тормозят развитее патогенной микрофлоры. Но если эти самые бактерии попадают в другую среду – где нет барьеров размножения и благоприятная питательная среда, то они начинают активно размножаться, что и провоцирует воспаление. Попадая в мочевыделительную систему, кишечная палочка станет очень быстро развиваться, что вызовет определенные изменения слизистых оболочек органа и соответственно – к циститу.
Причины возникновения цистита
Моча обладает бактерицидным действием, она уничтожает все вредоносные микроорганизмы. Именно поэтому, бактерии, случайно попавшие в мочеполовую систему, провоцировать заболевание не могут. Они попросту не успевают даже прикрепиться к слизистым оболочкам, как смывает потоком урины. Однако есть некоторые факторы, располагающие к развитию воспаления.
Возникновение бактериального цистита обусловлено такими причинами:
- Снижение иммунитета, что может быть вызвано самыми разными причинами – как стрессом, так и хроническими заболеваниями
- Патологические процессы в мочеиспускательном канале, а также в верхних мочевыводящих путях.
- Застой мочи, нередко появляющийся при мочекаменной болезни или патологиях простаты.
- Регулярные нарушения правил интимной гигиены. Очень часто к воспалениям приводит неправильное подмывание, в результате которого патогенные микроорганизмы попадают в уретру из прямой кишки.
- При воспалении простаты, сопровождающемся повышением температуры.
- Изменение бактерицидных свойств мочи вследствие почечных заболеваний, диабета и других заболеваний.
- Снижение барьерных свойств уретры и сдавливание мочеиспускательного канала во время беременности.
Женщины страдают бактериальным циститом значительно чаще, чем мужчины, из-за особенностей строения мочеполовой системы. Помимо этого, сфинктер прямой кишки, где и сконцентрирована патогенная микрофлора, у женщин находится гораздо ближе к уретре, чем у мужчин. В данном случае кишечной палочке намного проще попасть в уретру и вызвать воспаление.
Симптомы
Цистит, вызванный кишечной палочкой, имеет такую клиническую картину:
- Учащенное и болезненное мочеиспускание.
- Ощущение наполненного мочевого пузыря.
- Моча выходит малыми порциями.
- Жжение, рези.
- Боль и дискомфорт внизу живота, в области лобка, промежности.

Когда цистит имеет бактерицидную природу и вызван кишечной палочкой, то помимо общих симптомов имеются и особенные, а именно:
- появление в моче осадка,
- примесь разных частиц, хлопьев, крови
- моча меняет цвет и приобретает неприятный запах.
- может повыситься температура тела
- общее недомогание: слабость, озноб, тошнота, рвота.
Если имеет место быть высокая температура, нужно сразу вызывать врача или обращаться в больницу, так как это может говорить о воспаление почек.
Диагностика
Понять, что цистит развился от кишечной палочки, можно даже по симптомам. Достаточно детально опросить больного о первых проявлениях болезни. Однако не все пациенты достаточно внимательны, потому без лабораторных исследований, конечно же, не обойтись.
Самым информативным исследованием при цистите, является анализ мочи. При сдаче мочи важно соблюдать правила гигиены, а также важно использовать стерильную емкость для забора.
Общий анализ покажет содержание лейкоцитов, повышенное содержание которых, говорит о наличие воспалительного процесса. Также может быть повышен уровень эритроцитов, а также появится белок в моче.
При воспалениях вызванных кишечной палочкой, моча имеет кислую реакцию и запах кала. Если осадок в моче окрасить по Граму, то станут видны грамотрицательные бактерии, имеющие форму палочек.
После подтверждения наличия воспаления мочевого пузыря, переходят к бактериологическим исследованиям. Этот анализ выявит, какая именно бактерия присутствует в моче. При наличии более 102 штук кишечных палочек в 1 мл. мочи диагностируют острую форму цистита.
Так как патогенная микрофлора умеет приспосабливаться ко многим препаратам, то важно также сделать анализ на чувствительность бактерий к определенным антибиотикам. Это позволяет подобрать максимально эффективный препарат.
Также обязательно нужно сдать кровь на общий анализ, чтобы оценить общее состояние организма и еще раз подтвердить наличие воспаления.
По показанию врача, также могут назначать цистоскопию — осмотр стенок мочевого пузыря. Для исключения заболевания почек назначают УЗИ.
Лечение

Цистит бактериальной природы можно вылечить только антибиотиками. Препарат должен назначать только врач и только после необходимого обследования. Самостоятельно невозможно правильно подобрать препарат, от того он может не иметь достаточной эффективности. В результате вы приглушите симптомы, а болезнь перейдет в хроническую стадию, а это лечить гораздо дольше и сложней.
Лекарства от цистита
Антибиотики. Для подавления кишечной палочки обычно применяют следующие препараты: цефалоспорины, фторхинолоны, тетрациклины, аминопенициллины, аминогликозиды. Подбирать конкретный препарат будет врач, опираясь на данные лабораторных исследований, а также особенностей и предрасположенностей самого больного. Острый цистит лечится 3-5 дней хронический — около 10 суток.
Пробиотики. При лечении антибиотиками всегда назначают и пробиотики. Потому что антибактериальные препараты воздействуют не только на патогенную флору, но и на нормальную микрофлору кишечника и влагалища. Поэтому прием пробиотиков для женщин точно необходим, чтобы вылечив цистит, не получить кандидоз.
Иммуномодуляторы. Также при терапии цистита широко применяют препараты, повышающие естественный иммунитет организма.
Спазмолитики. Для снятия болевых ощущений спазмов назначают спазмолитики, противовоспалительные препараты также снижают боль и способствуют устранению инфекции. Также при необходимости назначают сосудорасширяющие средства, чтобы улучшить кровоток и проницаемость капилляров мочевого пузыря.
Диета. При лечении особенно важно исключить из рациона кислую, острую, соленую и слишком пряную и жареную пищу. Предпочтение нужно отдавать свежим фруктам и овощам, а также еде приготовленной на пару или в режиме тушения. Помимо этого, важно получать сбалансированное питание, в зимний период можно дополнить его приемом витаминов. Очень полезны морсы с кислым вкусом, отвар шиповника, чай с лимоном, отвары трав и т.д. Не забывайте пить достаточное количество воды. Это будет ускорять вымывание болезненной микрофлоры, а значит и выздоровление в целом.
Осложнения
Если вы запустили лечение бактериального цистита, а может, и вовсе не лечили его, то слишком велик риск появления осложнений в виде других заболеваний. Чаще всего может возникнуть пиелонефрит, хронический цистит, тригонит, развиться недержание мочи.
Не допустить появления таких осложнений достаточно просто – при первых же симптомах обратиться к урологу и пройти необходимый курс лечения.
Кишечная палочка может спровоцировать и другие заболевания. Поэтому очень важно соблюдать гигиену, укреплять иммунитет, а в случае появления неприятных симптомов сразу же обращаться за квалифицированной помощью.
Кишечная палочка как возбудитель воспалительных процессов в мочевом пузыре
В норме кишечная палочка (escherichia coli) должна обитать только в области толстого кишечника. Она принимает непосредственное участие в произведении органических кислот и переваривании пищи. При поражении органов мочеполовой системы, что обусловлено воспалением слизистой мочевого пузыря, чаще всего обнаруживают палочку в неестественной для нее среде обитания. Именно она в большинстве случаев и является главным возбудителем, что приводит к возникновению цистита. Кишечная палочка, особенности лечения недуга, основные симптомы и причины заболевания — далее в этой статье.
Общие сведения
 Приблизительный вес всех бактерий, которые живут в организме человека, равен двум килограммам. Формируется кишечная палочка в течение первых нескольких дней после рождения. В норме ее уровень составляет 104–1010 КОЕ на один миллилитр содержимого. Она приносит несомненную пользу, принимая участие в формировании микрофлоры, процессе переваривания пищи и синтезировании необходимых витаминов.
Приблизительный вес всех бактерий, которые живут в организме человека, равен двум килограммам. Формируется кишечная палочка в течение первых нескольких дней после рождения. В норме ее уровень составляет 104–1010 КОЕ на один миллилитр содержимого. Она приносит несомненную пользу, принимая участие в формировании микрофлоры, процессе переваривания пищи и синтезировании необходимых витаминов.
Количество бактерий в организме контролируют различные механизмы. В тех случаях, когда их основные функции нарушены, у человека могут возникнуть разного рода заболевания. Например, диарея, менингит в тяжелой форме, коли-сепсис.
В процессе обследования пациента кишечная палочка может быть обнаружена в непривычной для нее среде — в области мочеполовых органов. Нередко такие изменения вызваны несоблюдением правил гигиены, могут возникать на фоне снижения иммунитета или в силу воздействия некоторых других факторов.
Если кишечная палочка обитает в органах мочеполовой системы у представительниц женского пола, то чаще всего она становится причиной развития аднексита, кольпита или других болезней воспалительного характера.
Заражение крайне опасно в период беременности, так как нередко способствует возникновению внутриутробной инфекции.
У пациентов-мужчин палочка провоцирует воспалительный процесс, поражающий яички или придатки, а также может стать причиной формирования простатита и уретрита.
Причины
В системе мочеполовых органов кишечная палочка может появиться из-за воздействия нескольких факторов. Согласно статистике, чаще бактерии вызывают воспалительный процесс у женщин в силу особенностей их анатомического строения.
Микробы имеют возможность достаточно быстро и легко попадать в область мочевого пузыря и стать причиной цистита из-за короткого мочеиспускательного канала и небольшого промежутка между мочеполовыми органами и анальным отверстием кишечника.
Среди основных причин, способствующих возникновению недуга у всех пациентов, выделяют, следующие:
 Несоблюдение правил личной гигиены. Неправильный уход за половыми органами или отсутствие такового провоцирует попадание различных бактерий в канал мочеиспускания непосредственно из прямой кишки.
Несоблюдение правил личной гигиены. Неправильный уход за половыми органами или отсутствие такового провоцирует попадание различных бактерий в канал мочеиспускания непосредственно из прямой кишки.- Снижения общего иммунитета. Прогрессирование заболеваний хронического характера.
- Период беременности. По мере развития плод увеличивается в размерах и оказывает нарастающее давление на органы мочеполовой системы. Это снижает барьерные механизмы уретры.
- Химический состав урины нередко меняется из-за сахарного диабета. Он также способствует снижению уровня защитных функций слизистых оболочек.
- Развитие болезнетворной среды часто становится причиной воспалительного процесса, поражающего простату. На фоне заболевания повышается местная температура тела.
- Нарушение основных функций кишечника, например, при запоре. Некоторое количество бактерий микроорганизмов всегда выделяется вместе с каловыми массами. При застое их уровень растет. Непосредственная близость к мочеполовым органам создает благоприятные условия для проникновения микробов через слизистую.
- Специфическая сексуальная практика. Если чередуется вагинальный и анальный секс, но без смены презерватива, кишечная палочка может легко попасть в полость органов мочеполовой системы.
 Заболевания, вызывающие затруднения при мочеиспусканиях (например, при мочекаменной болезни). Кишечная палочка в небольших количествах, проникая в слизистую, не причинит вреда органам, так как быстро выделяется с уриной. При застое мочи этого не происходит, что повышает риск развития воспалительного процесса.
Заболевания, вызывающие затруднения при мочеиспусканиях (например, при мочекаменной болезни). Кишечная палочка в небольших количествах, проникая в слизистую, не причинит вреда органам, так как быстро выделяется с уриной. При застое мочи этого не происходит, что повышает риск развития воспалительного процесса.
Бактерицидные свойства урины способствуют уничтожению патогенных микроорганизмов. Поэтому попадая в область мочевого пузыря, они достаточно быстро выводятся, не причиняя вреда организму.
В то же время указанные выше предрасполагающие факторы существенно снижают уровень защиты и повышают вероятность развития патологических процессов, требующих незамедлительного лечения.
Симптомы заболевания
В большинстве случаев основные признаки недуга схожи с другими инфекционными поражениями мочевого пузыря. Нередко на фоне общих клинических проявлений у пациентов наблюдается тошнота, рвота, слабость, быстрая утомляемость или лихорадочное состояние.
Среди самых распространенных симптомов выделяют:
- Боли разной степени интенсивности и характера. Чаще это чувство жжения или зуд в области уретры.
 Учащенные позывы к мочеиспусканию. Нередко дают о себе знать в ночное время суток.
Учащенные позывы к мочеиспусканию. Нередко дают о себе знать в ночное время суток.- Специфический, крайне неприятный запах выделяемой урины.
- Наличие разных примесей в моче, например, хлопьев. Она также часто становится мутной.
- Затрудненный процесс мочеиспускания (требует от больного некоторых усилий).
Повышенная температура тела обычно возникает в тех случаях, ели пациенты игнорируют первичные клинические признаки. Также проявляется из-за большого количества микроорганизмов, которые под воздействием разных факторов попали в систему мочеполовых органов. Как только симптомы дадут о себе знать, следует незамедлительно обратиться к врачу и пройти обследование. Ведь указанные признаки часто могут свидетельствовать о развитии других патологических процессов.
Уровень опасности для женщин
Кишечная палочка и цистит как следствие составляют особый риск для представительниц женского пола. По мере прогрессирования патологии у пациенток может возникнуть кольпит. Это инфекционно-воспалительное заболевание поражает слизистые оболочки влагалища. Без отсутствия лечения приводит к серьезным осложнениям, включая бесплодие.
Этот вид бактерій также провоцирует развитие уретрита. Недуг обусловлен воспалением мочеиспускательного канала.
Отсутствие терапии дает возможность инфекции распространяться по половым органам и способствует возникновению эндометрита, аднексита, бесплодия и других заболеваний.
Игнорирование основных симптомов нередко становится причиной развития пиелонефрита. У женщин недуг протекает на протяжении длительного времени. Существует риск возникновения хронической формы.
Известны случаи, когда заболевание никак не проявляется, поэтому влияние на общее состояние и самочувствие больного отсутствует. Чаще всего симптомы могут дать о себе знать под воздействием переохлаждения, стрессовых ситуаций или простуды.
Диагностика
Изначально врач изучает жалобы пациента и его анамнез. Применяются лабораторные и инструментальные методы диагностики. В первом случае доктор направляет человека на сдачу анализов мочи с целью определить уровень лейкоцитов (при цистите он повышен), белка и эритроцитов.
Также проводится окрашивание по Граму. В случае развития патологии устанавливается наличие грамотрицательных бактерий, которые напоминают форму палочки. Следует учесть и тот факт, что запах мочи при заболевании резкий, неприятный, схожий с запахом кала.
Для того чтобы результаты анализов были максимально достоверными, пациенты должны тщательно собрать материал для исследования. Лучше приобрести специальный стерильный контейнер.

Утреннюю урину доставляют в медучреждение не позже, чем через два часа после сбора.
С целью определить участок локализации инфекции врачи назначают проведение двухстаканных и трехстаканных проб, а затем проводят исследование бактериологического характера. Если количество кишечных палочек превышает 102 на один миллиграмм урины, диагноз подтверждается.
С целью максимально эффективного лечения рекомендовано провести отдельные пробы, которые позволят установить уровень чувствительности бактерий к лекарственным средствам.
Также назначают общий анализ крови, благодаря чему оценивается состояние организма. Дополнительно может быть проведено ультразвуковое исследование с целью изучить работу почек и исключить или подтвердить наличие в них патологических процессов. Для обследования стенок мочевого пузыря назначается цистоскопия.
Особенности лечения
 Основная терапия должна быть направлена на устранение причины возникновения болезни, а также на облегчение клинических проявлений и улучшений общего состояния пациента. Изначально врачи назначают прием антибактериальных лекарственных средств. Лечебный процесс, направленный на блокирование механизмов развития недуга, предусматривает применение таких медикаментов:
Основная терапия должна быть направлена на устранение причины возникновения болезни, а также на облегчение клинических проявлений и улучшений общего состояния пациента. Изначально врачи назначают прием антибактериальных лекарственных средств. Лечебный процесс, направленный на блокирование механизмов развития недуга, предусматривает применение таких медикаментов:
- Спазмолитических препаратов, которые снимают спазмы в мышцах.
- Лекарств, направленных на расширение сосудов. Они благотворно влияют на состояние сосудистых стенок, улучшают кровоток.
- Медикаментозных средств, при помощи которых устраняется гипоксия тканей.
Также могут быть назначены препараты, которые способствуют укреплению иммунитета, и противовоспалительные (нестероидные) лекарства, применяющиеся для уменьшения очагов воспалительного процесса. Длительность курса антибиотиков обычно не превышает пяти дней при острой форме. При хронической он может продлиться до десяти суток.
К немедикаментозному лечению относят соблюдение назначенной диеты, которая направлена на улучшение функций кишечника. От пациента также требуется соблюдать оптимальный режим работы, оставлять время для полноценного отдыха. Рекомендовано употребление жидкости в большем количестве, так как бактерии быстрее выходят из организма вместе с выделяемой мочой.
Лечить бактериальный цистит необходимо вовремя. В противном случае у пациента могут развиться серьезные осложнения: воспаление мочевого пузыря геморрагического типа (часто происходит из-за заражения вирусом герпеса), пиелонефрит, парацистит, недержание мочи, пузырно-мочеточниковый рефлюкс.
Терапия народными средствами
 Домашнее лечение, подразумевающее применение народных средств, должно в обязательном порядке быть согласовано с доктором. Это поможет избежать возможного конфликта препаратов и исключить усугубление состояния.
Домашнее лечение, подразумевающее применение народных средств, должно в обязательном порядке быть согласовано с доктором. Это поможет избежать возможного конфликта препаратов и исключить усугубление состояния.
Пациентам часто рекомендуется использование мумие. Это натуральное вещество следует употреблять три раза в сутки перед каждым приемом пищи. Одноразовая доза не должна превышать 0,5 грамм. В большинстве случаев терапия длится месяц. Затем делают перерыв на неделю и снова повторяют курс.
Земляная груша. Несколько очищенных кубиков растения заливают горячей водой с молоком. Предварительно эту смесь кипятят (понадобится по стакану каждой жидкости). После того как груша немного размякнет, вещество переливают и добавляют в него одну столовую ложку пшеничной муки и столько же сливочного масла. Варят на медленном огне, пока средство полностью не загустеет. После кубики растения, которые использовались ранее, заливают приготовленной жидкостью и съедают.
Хорошо зарекомендовали себя целебные травы. Зверобой, подорожник, ромашка и репешок смешиваются в равных порциях (по одной чайной ложке). Их заливают двумя стаканами кипятка, после чего настаивают на протяжении сорока минут, укутав полотенцем. Пить готовый настой необходимо так же, как и чай.
Профилактика
Чтобы не допустить рецидивов, необходимо тщательно соблюдать правила интимной гигиены, носить удобное нижнее белье из качественных тканей (лучше, если это будет хлопок), а также регулярно обследоваться у врача. Пациенту следует изменить свой рацион питания, сделав выбор в пользу здоровой сбалансированной пищи (индивидуальную диету назначает врач), исключить вредные привычки.
Доктора рекомендуют разделять сексуальные контакты, соблюдая меры стерильности. Также нужно регулярно принимать назначенные врачом витаминные комплексы и препараты, которые способствуют укреплению иммунитета.
Цистит, вызванный кишечной палочкой
Когда поражается мочевой пузырь инфекционно-воспалительным процессом, то говорят о цистите.
Цистит, чаще всего, возникает, если есть инфекционный возбудитель.
О кишечной палочке говорят, как об инфекционном возбудителе цистита в семидесяти пяти процентах случаев.
Кроме этого, цистит вызывается энтерококками, клебсиелами, стафилококками, стрептококками и другими возбудителями.

Это, чаще всего, условно-патогенная микрофлора.
Малый процент случаев цистита вызывается герпетической инфекцией.
Цистит бывает острый, хронический и интерстициальный.
Для острого течения цистита характерны учащенное мочеиспускание малым количеством мочи, сопровождающееся болью и резью.
Иногда появляется геморрагический компонент в моче – ярко-красная кровь в небольшом количестве.
О хроническом цистите мы поговорим более подробно чуть позже.
Упорное течение у интерстициального цистита.
Больной мочится с болью до сорока раз на протяжении суток и болит промежность и надлобковая область.
Иногда интерстициальный цистит заканчивается сморщиванием мочевого пузыря и лечится оперативно.
Цистит, в основном, возникает от переохлаждения, и болеют им, как правило, женщины.
Главная причина – слабый иммунитет и анатомические особенности женского организма.
Цистит и кишечная палочка
Как я уже говорил, три четверти причин цистита – кишечная палочка.
Цистит развивается, если:
- наличествует возбудитель, например, кишечная палочка;
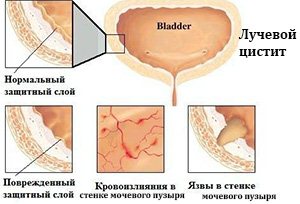
- в редких случаях причина в лучевом поражении и аллергической реакции;
- возникло общее переохлаждение организма (перемерзание, сидение на холодной поверхности, сквозняк и тому подобное);
- ухудшается иммунный статус;
- организм недополучает необходимые витамины и минералы.
Чаще всего циститом болеют весной.
Именно в этот период времени года ощущается острая нехватка необходимых компонентов пищи (витамины, микроэлементы).
Коварство цистита заключено в его частой бессимптомности протекания, когда жалоб нет, а воспалительный процесс в мочевом пузыре идет полным ходом.

В целях профилактики необходимо быть всегда тепло одетым и не повергать организм переохлаждению.
Зачастую, на ранних стадиях развития воспаления мочевого пузыря, женщины не серьезно лечатся, а пьют укропную водичку и занимаются приемом горячих ванн.
Между тем, вовремя не леченый цистит, очень часто приводит к тяжелому осложнению на почечную ткань – пиелонефриту.
Лечение такого цистита
Острый цистит лечится щадящей диетой и обильным питьём (до двух – двух с половиной литров в сутки).
Нужно не переохлаждаться, регулярно опорожнять кишечник и не заниматься сексом вовремя болезни.
Если есть выпаженные боли, то назначают нестероидные противовоспалительные средства в виде ректальных свечей.
После определения чувствительности кишечной палочки к антибиотикам, проводят антибактериальную терапию.
До определения чувствительности лечатся уроантисептикамии и растительными диуретинами.
Геморрагический цистит лечится сразу антибиотиками, до определения чувствительности.
Статистика говорит о том, что сорок процентов цистита проявляется после коитуса.
Хронический цистит и его лечение
Хроническое воспаление мочевого пузыря проявляется так:
- появление дизурии. Когда слизистый слой мочевого пузыря раздражается и даже малое количество мочи в пузыре, ведёт к учащённому незначительному мочеиспусканию;
- лихорадочным состоянием. Цистит обостряется, и температура повышается;
- частое и сопровождающее болью мочеиспускание. Часть слизистой оболочки, ответственная за позывы к опорожнению, расположенная в шейке мочевого пузыря, при цистите постоянно раздражается, и мочеиспускание будет частым и нестерпимо болезненным;
- истончается и изъязвляется слизистый слой пузыря и становится отёчным. От этого нижняя треть живота становится очень болезненной;
- иногда тошнотой и рвотой;
- моча теряет прозрачность, в ней появляется муть и неоднородность;
- моча становится с примесью крови. Повреждения слизистой грозят микрогематурией (хроническое геморрагическое воспаление сопровождается большим количеством крови).
Хроническое воспаление всегда сопровождается периодами ремиссии и рецидивами.
Мы рассматриваем хронический инфекционный процесс, вызванный кишечной палочкой.
Хотя для цистита возможно и неинфекционное течение, или инфекция другая, не кишечная палочка.
Приведенная выше симптоматика хронического процесса не отличается специфичностью.
Зачастую вызвана инфекцией в уретральном канале или во влагалище, другой патологией.
Например, злокачественной опухолью мочевого пузыря, дивертикулёзом уретрального канала или конкрементами в мочеиспускательном канале.

Основными факторами, способствующими появлению хронического воспаления мочевого пузыря у женщин, являются:
- очень узкое нательное белье из синтетических материалов;
- несоблюдение интимной гигиены;
- активные сексуальные действия;
- частые переохлаждения;
- отсутствие режима в посещении врача-гинеколога;
- нерегулярное опорожнение кишечника.
Кишечная палочка попадает в пузырь двумя путями: восходящим или нисходящим способом.
В первом случае инфекционный возбудитель попадает в пузырь через уретру.
Во втором, поражаются вначале верхние отделы МПС.
А потом воспаление переходит в пузырь.
Факторы, провоцирующие рецидивы воспалительного процесса в мочевом пузыре, хронического течения:
- раздражающие ЖКТ и мочевыделительную систему продукты питания;
- раздражающие контрацептивы (речь идет о вагинальных контрацептивах);
- противозачаточные таблетки;
- интенсивная антибиотикотерапия;
- онкопатология в мочевом пузыре.
Диагноз хронического воспалительного процесса, в мочевом пузыре, ставится:
- после тщательного сбора анамнеза заболевания;
- общего анализа крови и мочи;
- посева мочи на микрофлору;
- исследования на ИППП;
- УЗИ почечной и пузырной ткани;
- цистоскопии.
Диагностика проводится для того, чтобы точно установить, что причина цистита явилась кишечная палочка и для составления плана и объёма проводимых лечебных мероприятий.

Обычно лечение проходит за неделю, максимум десять дней.
Терапевтическое воздействие, при данной патологии, состоит из приема лекарственных средств общего и местного воздействия.
Лечению сопутствует специальная диета и соблюдение особого питьевого режима.
Лечение состоит из приема антибиотиков, уросептиков и иммуновакцинации.
Нужно прислушиваться к определенным советам и рекомендациям;
- пить, в большом количестве, несладкие травяные чаи и простую воду;
- есть пищу, содержащую много клетчатки (бобовые, овсяная каша, овощи);
- убрать из диеты любые потенциальные пищевые аллергены;
- насыщать свой организм пищей, с большим количеством антиоксидантов (окрашенными фруктами и овощами);
- резко ограничьте потребление макаронных изделий и продуктов из белого хлеба, а также сладостей;
- красное мясо лучше, вообще, не есть, а употреблять белое постное мясо и рыбу;
- полезно употребление оливкового, тыквенного, льняного или кокосового масла;
- избегайте пищи с трансжирами (типа печенья и маргарина);
- поменьше стимулирующих продуктов (типа кофейных и алкогольных напитков и табачной продукции);
- заниматься физическими упражнениями минимум по полчаса, пять раз на протяжении недели;
- принимать богатые витаминные комплексные препараты с микроэлементами и аминокислотами.
Также неосложненый хронический цистит хорошо лечится препаратами народной медицины.
Они отличаются выраженным противогрибковым, спазмолитическим и анальгезирующим действием.
Лекарственные травы полезно добавлять в пищу и делать из них травяные чаи.
Также пользуются приготовленными на основе трав препаратами.
Применение как общее, так местное (целебные ванны).
Терапия лекарственными травами необходима ежедневная, без прерываний.

Лечатся люцерной, толокнянкой, лопухом обыкновенным, бучей, сельдереем, одуванчиком, ромашкой аптечкой, клюквой, подорожником, тысячелистником обыкновенным, эхинацеей и другими лекарственными травами.
Главное – не тянуть с определением причины цистита и своевременным и правильным лечением.
Причины возникновения и симптоматика цистита
О причинах возникновения цистита мы же говорили.
Напомню основные – это слабая иммунная защита и антибиотикотерапия по поводу разнообразных заболеваний и переохлаждение.
Также всевозможные инфекции в уретре нагружают иммунную систему и провоцируют появление цистита.
Самый главный диагностический признак цистита – это боль.
Во время опорожнения мочевого пузыря в нижней половине живота.
Болит промежность, зудит и жжет слизистая гениталий и мочевыводящей системы.
Иногда отмечается бессимптомное течение или симптоматика слабая и плохо выражена.
Помимо боли, характерно наличие общей слабости, недомогания, повышения температуры и болей в голове.
Порою возможна гематурия, о которой я уже говорил.
Источники:
http://domurolog.ru/voprosi/kishechnaja-palochka-i-cistit.html
http://uromir.ru/vospalenie-mochevogo-puzyrya/raznovidnosti/kishechnaja-palochka-i-cistit.html
http://kvd-moskva.ru/cistit-vyzvannyy-kishechnoy-palochkoy/