Молочница лечение быстро и эффективно при беременности
Чем можно лечить молочницу у беременных
По данным ВОЗ вульвовагинальный кандидоз или кандидозный кольпит диагностируют у 80% женщин, из них 30% – будущие мамы. Гинекологи говорят о повсеместной распространенности патологии. Актуальность вопроса, чем лечить молочницу у беременных женщин, обусловлена необходимостью нормализации микробного фона организма, укрепления иммунитета, снижением степени риска заражения плода на момент прохождения через родовые пути.
В качестве ответа предлагаем обзор – ориентир по препаратам. А поскольку финансовый фактор для пациенток также немаловажен, дополнительный акцент делаем на ценах.
Можно ли лечить молочницу у беременных?
Являясь неотъемлемым компонентом в представительстве микробиоценоза урогенитальной сферы здоровой женщины, популяция Candida Albicаns после зачатия начинает активно развиваться. Это обусловлено нарастающей концентрацией половых гормонов, изменением кислотности влагалища, снижением активности лейкоцитов и формированием состояния естественного иммунодефицита, необходимого для формирования и развития плода.
Опасность появления грибковой инфекции связана с высокой биохимической реактивностью продуктов метаболизма патологической микрофлоры, провоцирующих эрозивные процессы во внутренних половых органах и влагалище за счет естественной мацерации тканей. Это приводит к их пересушиванию, причиняет множественные разрывы на момент родов. Вопреки бытующему мнению, доказано, что для быстрого развития Кандиды благоприятно состояние не влажной, а сухой или пересушенной кожи.
Даже при залечивании или естественном заживлении трещин и разрывов, возникающие рубцы соединительной ткани задают начало и направления развития спаечного процесса, результат которого – снижение эластичности мышц маточных стенок. Итог названной патологии – болезненные ощущения. Дополнительно растяжение матки быстро растущим плодом чревато ранней ее дисфункцией и выкидышем.
Поэтому ответ на вопрос, можно и нужно ли лечить молочницу при беременности, однозначный – да!
А теперь разберемся лечить молочницу у беременных безопасно, эффективно, недорого.

Как быстро вылечить молочницу при беременности, спросим у врача
Универсальной терапевтической схемы быть не может. Назначения зависит от нескольких факторов:
- конкретной разновидности грибка;
- срока беременности;
- формы протекания;
- симптоматики;
- наличия сопутствующих ЗПП;
- индивидуальной реакции на препараты.
Важно: «быстро» избавиться от кандиды, учитывая особенности физиологического состояния женщины, увы, не получится.
Медики предупреждают, курс затянется минимум на неделю. Возможно, полное выздоровление наступит и через более длительный промежуток времени.
Чем можно лечить молочницу во время беременности: список препаратов, цены
Для достижения оптимального клинического эффекта у беременных терапию начинают на ранних этапах с использованием как системных, так и местных средств.
- Так, в первом триместре лечить лучше полностью безопасным и эффективным Пимафуцином. Подходят все существующие формы выпуска, но назначение делает врач.
Обычно используют вагинальные свечи (средняя цена в аптеках – 600 руб.), – по одной на ночь в течение 6 суток, наружно – крем (240 руб.).
При диагнозе «кишечный кандидоз» у беременных в схему включают Пимафуцин в таблетках (450 руб.). Назначение: по одной в сутки per oz курсом в 4 дня.
- Хорошие рекомендации для лечения у беременных получили:
- вагинальные таблетки Гексикон (упаковка №10 – 280 руб.);
- свечи и крем Депантол (540 и 250 руб., соответственно).
Их назначают по схеме: 1 свеча дважды в сутки на протяжении 7-10 дней, продление курса по согласованию с врачом.
Многих будущих мам пугает прием лекарственных средств и они ищут чем можно лечить, используя местные, в том числе популярные в народной медицине. Однако беременным (особенно в первом триместре) лучше выбрать фармакопейные препараты, обеспечивающие сравнительно быстрый и гарантированный результат, с минимальными побочными воздействиями.
Местные лекарственные средства от молочницы во время беременности: плюсы и минусы
К этой категории относят: вагинальные таблетки и суппозитории, кремы и мази. Такие формы лекарственных препаратов наиболее предпочтительны. Хотя они характеризуется не только положительными, но и отрицательными моментами.
Аргументы в пользу лечения перечисленными средствами следующие:
- местное воздействие на очаги инфекции минимизирует негативное влияние на общее состояние женщины и, главное, на плод;
- сравнительно короткий курс (минимум 3 дня, максимум 2 недели);
- результативность (неприятные симптомы перестают беспокоить после второго-третьего применения);
- профилактический эффект.
Следует помнить: не все вагинальные антимикотики разрешены во время беременности. Препараты на основе йода, метронидозола, миконазола, нистатина, флуконазола, фентиконазола и ципрофлоксацина назначают только при острой необходимости.
В числе минусов обычно выделяют два нюанса:
- неудобство интравагинального введения во время беременности на поздних сроках;
- дискомфорт психологический и физический, возникающий из-за вытекания свечи или, скажем, крема.
По словам медиков, без указанных «неприятностей» быстро купировать симптомы молочницы и вылечить грибок при вынашивании ребенка не получится.
- Замечательный эффект дает местное применение (гигиеническое обтирание тампонами пораженных участков) средства для интимной гигиены Лактацид Фемели, Важно только выбрать состав, обеспечивающий уровень кислотности pH=3,5.
- Хорошо зарекомендовал себя лечебный гель Вагисан.
Эти средства, благодаря молочной кислоте, позволяют оптимально выровнять и подержать нормальный уровень рН интимной зоны, исключающий развитие паразитарной микофлоры.
Весь период лечения молочницы у беременной женщины должен сопровождаться приемом эубиотиков, – комбинированных или монокультуральных концентратов апатогеных микроорганизмов и бактерий. Классические в этом списке: Лактовит-Форте, Линекс, Вагилак, Лацидофил, Бифидум Бактерин, Лактобактерин.
- Во втором и третьем триместрах рекомендуют антимикотики Полижинакс или Тержинан. Гинекологи объясняют выбор соображениями безопасности, ценовой доступности и результативности.
Полижинакс – вагинальные капсулы. Стандартная терапия предполагает ежевечернее введение в течение 12 дней.
Тержинан – вагинальные таблетки. Их назначают беременным после 22 недели. На весь курс требуется одна упаковка №10, вводить вечером по 1 шт. Для более быстрого и полного эффекта рекомендуют перед введением подержать таблетку в воде полминуты.
Дополнительно, при необходимости перорального приема системных препаратов, консультируются с ведущим гинекологом. Решение принимают на основании ПЦР-диагностики, результатов рекомендованных анализов, анализа общего физического состояния пациентки.
При хронической форме кандидоза у беременных возможно поражение практически всех органов, ткани которых имеют слизистые оболочки. Помимо влагалища, местами обитания патогенных колоний могут стать: пищеварительная система, легочная ткань, желчные пути, веки. Реже: лимфатические протоки, участки кожи вокруг очагов локализации грибка. На момент зачатия и вынашивания плод надежно защищен от внешних, в том числе и инфекционного, воздействий в маточной полости. Однако при прохождении родовых путей, после отторжения пуповины присутствие грибкового компонента Candida Albicаns вполне вероятно.
Процедуры для лечения молочницы во время беременности: «за» и «против»
Запрет на употребление таблеток и желание сэкономить – часто являются поводом для экспериментов. «Проверенные» методики: спринцевание, введение тампонов, смоченных в травяных отварах или фармакологических растворах, ванночки. Только результаты домашнего лечения в лучшем случае отсутствуют, в худшем – откровенно плачевны.
Врачи предупреждают: самостоятельные спринцевания и тампонада беременным запрещены. Первая опасность – травматизм. Неловкое движение наконечником груши может повредить стенки влагалища.
Растворы с «чудодейственной» содой, марганцовкой, йодом, которыми пользовались наши мамы и бабушки, при попадании внутрь уничтожают местную флору, не разделяя бактерии на вредные и полезные. Они же могут вызывать аллергические реакции, высушивать слизистую.
Менее категорично гинекологи относятся к ванночкам и подмыванию. Для этих процедур рекомендуют отвары трав, оказывающие антисептическое и противовоспалительное действие. Разрешено использовать ромашку, календулу, кору дуба, шалфей, чабрец. Важный нюанс: вода должна быть не горячей, не холодной, а теплой.
Также допускается обтирать наружные половые губы ватным диском, смоченным в целебных отварах.
Но следует понимать, что перечисленные процедуры не помогут полностью избавиться от грибка, а лишь облегчат зуд и жжение.
Как вылечить молочницу при беременности используя народные средства и способы
Результаты экспериментов с «эффективными» бабушкиными рецептами часто подвергают медиков в шок. Пациентки обращаются с ожогами слизистой влагалища, отеками, отравлениями. Гинекологи буквально уговаривают: «Не издевайтесь над собой. Тем более, в период вынашивания ребенка».
Гинекологи не отрицают пользы немедикаментозных методов при симптоматической терапии кандидоза. Иногда они даже сами рекомендуют будущим мамочкам обтирания и туалет наружных половых органов антисептическими растворами, составами с противозудным успокаивающим эффектом.
Подходящие варианты:
- фитонастои ромашки, лопуха, коры дуба, календулы;
- медовый или содовый раствор;
- слабый концентрат зеленки или прополиса (3-4 капли лекарственного средства, разведенные в литре воды).
Способ применения: подмываться утром и вечером.
Для восстановления микрофлоры влагалища половые губы и прилегающие участки кожи протирают обогащенным лактобактериями кисломолочным напитком. Для этого готовят закваску Vivo или Нарине, настаивают в два раза дольше, чем указано в инструкции.
Спринцевание или введение тампонов, пропитанных целебными средствами, беременным противопоказано.
Такие методы, во-первых, потенциально травматичны, во-вторых, пересушивают слизистую, в-третьих, вызывают местные аллергические реакции и разрушают микробиоценоз влагалища.
Запомните, ни отзыв в интернете, ни рассказ подруги, ни совет родственницы о том, как вылечить молочницу при беременности, не являются руководством к действию. Примите к сведению «чудодейственный» способ, обсудите возможность его применения с лечащим врачом. Учтите, любая халатность может пагубно сказаться на здоровье будущего ребенка.
Запомните, грибок не вылечить ни спринцеваниями, ни травками и другими немедикаментозными способами.
Некоторый смысл имеют симптоматические манипуляции. Беременным разрешено обтирать пораженные места. Для этого используют одноразовые тампоны, смоченные в одном из описанных ниже растворов.
Состав 1: покупная закваска йогурта, настоянная на молоке 2 дня. В инструкции указано сутки, но период удваивают для лучшего размножения лактобактерий.
Состав 2: отвар дубовой коры и ромашки. Использовать аккуратно, поскольку существует риск пересушивания слизистой.
Состав 3: отвар календулы и зверобоя. Обтирать половые губы без фанатизма, чтобы не обжечь слизистую.
Состав 4: медовый раствор в концентрации 2 ст. ложки на 0,5 литра кипяченой воды.
Как видите, существует достаточное количество препаратов и способов, которыми можно и нужно лечить молочницу у беременных женщин. Только выбирать конкретный вариант должен квалифицированный гинеколог.
Молочница во время беременности: лечение по триместрам
Во время внутриутробного развития ребенка у женщины существенно понижаются защитные силы организма. Пациентки становятся беззащитными перед многими заболеваниями, контролирующимися иммунной системой организма. Молочница при беременности является патологией, возникающей при падении иммунитета.
Причины
Основная причина патологии в первый триместр – гормональный всплеск в организме. Грибок разновидности альбиканс, провоцирующий дисбактериоз в промежности, содержится в микробиоте половых органов и до зачатия, но существенного дискомфорта девушке не приносит.

Когда происходит овуляция и наступает оплодотворение яйцеклетки сперматозоидом, в организме происходит гормональный скачок, отражающийся на микробиоте интимы. Растущий прогестерон играет ключевую роль, изменяя кислотность среды.
При нарушении дисбаланса и повышении кислотности наступает самое благодатное время – начинается активное их размножение и увеличение количества по отношению к условно-патогенным микроорганизмам. Внешне это проявляется симптомами вагинальной инфекции.
Признаки и симптомы молочницы у беременных
Молочница во время беременности проявляется типичными маркерами, но иногда симптомы патологии даже усиливаются. Основной признак – появление отделяемого белого цвета творожной или кремообразной консистенции, а также зуд, чувство жжения в области гениталий, раздражение у преддверия влагалища и малых половых губ. Отделяемое характеризуется неприятным кислым запахом.
Тяжелая форма патологии ухудшает общее самочувствие, появляется вялость, усталость. Признаки вагинального дисбактериоза появляются в любом периоде, в последнем же болезнь особенно опасна – осложнения при родах могут появиться и у малыша.
Особенности терапии: препараты и средства
Главная проблема для медиков – лечить молочницу в период беременности можно не всеми лекарствами, назначаемыми для терапии.

Основной принцип лечения микотической инфекции у «специфического» контингента – выбор медикамента, наиболее щадящего для здоровья матери и ребенка.
Какие таблетки можно использовать?
При необходимости системной помощи, если диагностирована тяжелая стадия, показано применение таблеток. Гинекологи преимущественно прописывают вагинальные таблетки Тержинан. В инструкции указано – их можно принимать при вынашивании плода, они не оказывают тератогенного влияния, хорошо переносятся будущими мамами. В основе Тержинана содержится активный компонент тернидазол, а также сульфат неомицина, нистатин и преднизолон.
Благодаря уникальному составу Тержинан оказывает сильное антимикотическое воздействие, способствует восстановлению поверхности слизистого покрова. Примечательно, что Тержинаном можно вылечить и гарднереллез, часто обостряющийся на фоне гормонального сбоя.
Пользоваться Тержинаном не сложно – одну таблетку препарата нужно смочить в воде и ввести во влагалище, затем рекомендовано полежать примерно 15 минут, пока таблетка растворится. Длительность приема Тержинана определит доктор, наблюдая за динамикой ситуации, но в среднем он составляет 10 дней.
Также иногда рекомендовано принимать следующие таблетки – Нистатин, Пимафуцин.
Свечи
Медики при легком течении прописывают свечи Клотримазол 500 мг единоразово – в большинстве случаев медикамент в такой дозировке успешно справляется с целыми колониями альбиканс.
Эффективными являются Пимафуцин. Активное химическое соединение – натамицин. Пимафуцин обладает выраженным противогрибковым действием, препарат способен поражать клеточные стенки возбудителей, что приводит к их гибели. Примечательно, что до сегодняшнего времени альбиканс еще не выработали резистентность к Пимафуцину, и он является актуальным для помощи пациенткам, ожидающим пополнение в семье. Лечатся суппозиториями от 3 до 6 дней (по 1 на ночь).
Также специалисты рекомендуют Ливарол. Активное вещество препарата – кетоконазол. Ливарол активно изменяет липидную структуру клеточной мембраны альбиканс, после чего происходит гибель. Суппозитории применяют и при острой форме, и при рецидивирующей. Используют по одной штуке на ночь, ставить Ливарол рекомендовано от трех до пяти дней. Если инфекция в запущенной форме, свечи продляют на пять дней. Аналогичный эффект оказывает Залаин, поэтому его также назначают для устранения дискомфорта на поверхности слизистой.
После того, как недуг удалось вылечить противогрибковыми медикаментами, рекомендуются для профилактики суппозитории Гексикон. Они не влияют на возбудителей дисбактериоза, но способны обеспечить чистоту слизистой оболочки гениталий на долгое время, вплоть до рождения крохи.
Мази и гели
Кремоподобные формы при кандидозе очень популярны – эти недорогие аналоги дают ничуть не меньший положительный эффект, а пользоваться ими намного удобнее.
Производители многих торговых марок выпускают лекарство не в одном виде, а в нескольких – в виде мази или геля. Перед приобретением прописанного медикамента, можно спросить в аптеке – есть ли он в кремообразном виде. Лекарство Мирамистин, например, выпускается в форме мази, и спрея – выбор остается за пациенткой.
В аптеке активно приобретают следующие названия – Пимафуцин, Далацин-крем, Полижинакс, Нео-Пенотран, Кетоконазол, Клотримазол, Нистатин и другие антимикотические суппозитории и мази.
Народные методы
Медицина трепетно относится к лечению женщин в положении, и для этого контингента подбираются самые полезные и эффективные народные средства.
Хороший способ избавиться от причины дисбиоза в любом периоде – тампоны с медом. Для приготовления необходимо приобрести настоящий свежий мед, не засахаренный. Из марли скручивается небольшой тампон, но можно воспользоваться и гигиеническими тампонами самого маленького размера. Тампон обмакивается в мед и вводится во влагалище в лежачем положении, но не глубоко. Полежать с медом нужно несколько часов. Процедуру повторяют на следующий день и так 5-7 дней в зависимости от тяжести недуга. Сильная молочница проходит за 10 дней.
Хорошие отзывы оставляют после применения гидрокарбоната натрия. Сода абсолютно не повредит плоду, поэтому она разрешена в качестве раствора для местной обработки гениталий. Приготовить содовый раствор просто – на литр теплой кипяченой воды необходимо добавить 20 г соды, а для смягчения жидкости можно растворить в воде еще и немного морской соли. Полученное лекарство рекомендуют использовать в качестве ванночек. Это возможно в первые 6 месяцев «интересного положения», когда живот еще не велик. Пребывание в ванночках – до 20-25 минут, курс – не более 7-10 дней.
В конце второго и третьем периоде, когда женщине тяжело сделать ванночки, будет полезно подмывание содой.
Как лечить молочницу при беременности: по триместрам
Лечение молочницы во время беременности во многом зависит от того, на каком сроке находится женщина. Разберем по триместрам методы и специфику терапии.
Молочница при беременности в 1 триместре лечится ограниченным количеством медикаментов, поскольку не все лекарства разрешено принимать в этот период. Доктора предпочитают проводить лечение наиболее безопасным средством Пимафуцин.
Оно не обладает тератогенным действием на плод. На период использования Пимафуцина назначаются витаминные препараты, помогающие поднять иммунитет, чтобы в дальнейшем проблема не вернулась вновь.
При обнаружении инфекции в первые 3 месяца, помощь не стоит затягивать. Лечиться нужно неделю, максимум – десять дней. За этот промежуток можно устранить зуд и неприятные ощущения, обезопасить кроху от распространения болезни. После полного излечения партнерам разрешен секс.
Активизируется инфекция во втором триместре гораздо реже, чем в первый, ведь гормоны уже стабилизировались, хотя иммунитет еще остается недостаточно высоким.
Развивающийся плод перестает диктовать условия врачам – при влагалищном дисбиозе дается рецепт даже на лекарства, запрещенные в первые три месяца. Молочница при беременности во 2 триместре лечится препаратами Нистатин, Тержинан, Бетадин, Клотримазол, Ливарол, популярным остается Пимафуцин.
3 триместр беременности особенный и для мамы, и для малыша. Грибок на последней неделе несет высокий риск рождения плода с поражением инфекцией. Пациентки в третий триместр рискуют остаться с разрывами после родов, поскольку области родовых путей, пораженные инфекцией, не растягиваются при прохождении плода и именно в тех местах у рожениц образуются повреждения интимной зоны.
Зашивание разрывов – ощущения не из приятных, поэтому лучше всячески обезопасить себя от такой неприятности. Лечить недуг, как и раньше, можно в домашних условиях – используются Клотримазол, Пимафуцин или мазь Кетоконазол, чтобы избавиться от неприятных признаков.
Что делать, если не проходит?
Если грибковая патология все это время не проходит, гинекологи предпочитают консервировать проявления на время родов и грудного вскармливания.

В дальнейшем, когда женщине будут разрешены все медикаменты, доктора настаивают на применении более сильных средств, а в некоторых случаях применяют аппаратные методы терапии недуга. Женщинам в ожидании малыша этого делать нельзя, а вот после родов все способы борьбы с патологией станут доступными.
Профилактика
С целью профилактики медики проводят беседы с женщинами, особый упор делают на здоровье обоих половых партнеров. Дисбактериоз слизистой больше не проявится, если нормализовать питание, повысить иммунитет, принимать витамины.
Чтобы вылечилась молочница при беременности, лечение должно быть проведено полностью и до конца, без самостоятельной отмены медикаментов. Очень важно устранить все болезни на начальной стадии, чтобы не пришлось пользоваться антибиотиками – именно после них недуг обостряется как никогда.
Если воздействовать на влагалищный дисбактериоз правильно, он быстро проходит. Тем не менее, грибок кандида альбиканс продолжает жить в организме пациентки, а это грозит новым обострением. Самое главное в этом случае – тщательная профилактика грибковых поражений.
Молочница (кандидоз) во время беременности: лечение, и как безопасно нормализовать микрофлору
По статистике Всемирной организации здравоохранения, 75% женщин минимум один раз за свою жизнь сталкиваются с кандидозом влагалища. Не редкость молочница при беременности — это рисковый период, когда может обостриться хроническая инфекция или появиться новая. Чаще всего она начинает беспокоить с приближением момента родов. Существуют ли способы безопасно и эффективно справиться с грибком? Чем грозит отсутствие лечения?

Прогестерон работает на сохранение беременности, но он же снижает иммунитет. Поэтому до 50% женщин в 3 триместре, когда концентрация гормона достигает максимальных концентраций, обращаются к врачу с жалобами на творожистые выделения. Если вовремя начать лечение, то есть шанс, что к моменту родов влагалище будет санировано и удастся избежать инфицирования ребенка при прохождении через родовые пути.
Причины патологии
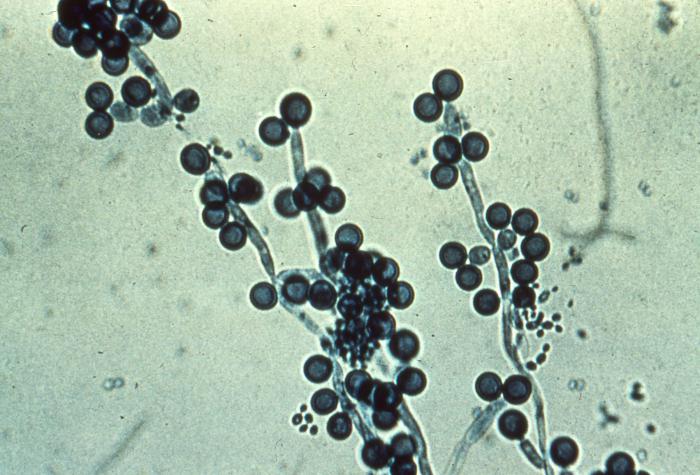
Чаще всего причиной молочницы у беременных становятся дрожжеподобные грибки вида Candida albicans. Но в 5% случаев кандидоз вызывают другие грибки, которых насчитывается большое количество, но они условно объединены в группу Candida non-albicans. Их особенностью является устойчивость к препаратам, традиционно применяемым в лечении кандидоза.
Candida non-albicans чаще встречается у женщин, имеющих дополнительные патологии, резко снижающие иммунитет. Это могут быть:
- сахарный диабет;
- ВИЧ-инфекция;
- онкологические патологии.
Грибы рода Кандида являются частью нормальной микрофлоры влагалища, но находятся там в минимальных концентрациях. Им нравится среда, богатая гликогеном, который служит основным субстратом для метаболизма. Но при недостатке глюкозы грибы могут переходить на переработку жирных кислот, уксусной и молочной кислоты.
В нормальных условиях размножение кандид сдерживается иммунной системой. Но при ее ослаблении грибки получают возможность более активно размножаться. Обычно они не проникают глубже эпителия влагалища, который является идеальной средой. Но при глубокой иммуносупрессии кандиды могут преодолевать эпителиальный барьер, соединительную ткань и проникать в кровеносное русло.
Возникновению кандидоза способствуют следующие факторы:
- использование гигиенических прокладок;
- нерациональное питание;
- смена полового партнера;
- бесконтрольное лечение антибиотиками.
Особенности развития молочницы при беременности
В период беременности для возникновения или рецидива молочницы создаются идеальные условия. Организм женщины работает на сохранение плода, но часто против нее самой. Активации грибка способствуют следующие факторы.
- Эстроген . Наряду с прогестероном в период вынашивания ребенка отмечается повышение концентрации эстрогенов. Это приводит к повышенному накоплению гликогена в эпителии влагалища. Глюкоза должна послужить питательной средой для лактобацилл, выполняющих защитную роль. Но и грибок тоже питается за счет переработки гликогена.
- Иммунитет . Естественное снижение защитных сил организма необходимо для вынашивания ребенка, который на 50% является генетически чужеродным для материнского организма. Но угнетение иммунитета приводит к активации скрытой инфекции.
- Среда влагалища . Усиленный приток крови к половым органам приводит к повышению температуры. Также у беременных может увеличиваться количество вагинальных выделений. Теплая и влажная среда — идеальна для развития грибка.
Формы
В зависимости от реактивности организма молочница может протекать в нескольких клинических формах.
- Носительство . До беременности это состояние рассматривается как вариант нормы, но только при отсутствии симптомов и выявлении в мазке не более 104 КОЕ/мл грибов. При этом основная флора должна быть представлена лактобациллами, признаков воспаления нет. Но такой анализ на ранних сроках гестации должен стать поводом для повышенного внимания.
- Кандидозный вульвовагинит . Болезнь характеризуется выраженной клинической картиной. В мазке обнаруживается более 104 КОЕ/мл кандид, лактобацилл — в норме (более 106 КОЕ/мл), другая флора не выявляется.
- Молочница и бактериальный вагинит . Болезнь вызывает сочетанная инфекция — грибок и условно-патогенная флора. Такая форма чаще всего наблюдается во время беременности: снижение иммунитета способствует размножению не только грибка, но и факультативной флоры.
Иногда молочница сочетается с бактериальным вагинозом. Микроорганизмы создают на поверхности слизистой оболочки влагалища особую пленку, которая защищает их от действия антибактериальных средств.
По характеру течения выделяют три формы молочницы.
- Острая . Заболевание возникает однократно, продолжительность болезни не превышает двух месяцев.
- Хроническая рецидивирующая . Наблюдается более четырех случаев обострения молочницы в год, несмотря на лечение.
- Персистирующая . Женщину беспокоят постоянные симптомы молочницы, периоды улучшения наблюдаются только при использовании противогрибковых препаратов.
Симптомы
Главным признаком молочницы являются выделения. Они могут быть творожистыми, молочными или сливкообразными. Количество изменяется от умеренного до обильного. Бели обычно имеют кисловатый запах.
Зуд и жжение у беременных могут отсутствовать или быть незначительными. Иногда женщины не придают им значения. Симптомы могут усиливаться после полового акта или гигиенических процедур. Выраженное поражение влагалища сопровождается диспареунией. Иногда в процесс вовлекается уретра, появляется боль при мочеиспускании.

Опасные осложнения
Молочница опасна при беременности возможными осложнениями для ребенка и дополнительными изменениями со стороны иммунитета. Грибы могут присутствовать в разной форме — в виде отдельных клеток, нитевидных форм. В ответ вырабатываются В-лимфоциты, которые не могут продуцировать специфические иммуноглобулины. Поэтому происходит постепенная сенсибилизация — повышение чувствительности с развитием аллергической реакции.
Вынашивание беременности может осложниться следующими состояниями:
- прерывание беременности (в 1 триместре);
- внутриутробная инфекция;
- гипотрофия и низкий вес плода;
- фетоплацентарная недостаточность;
- преждевременные роды (на поздних сроках);
- раннее излитие околоплодных вод;
- осложнения в родах (кровотечения, травмы родовых путей);
- инфицирование ребенка во время родов.
Оптимальные методы диагностики
Небеременные женщины зачастую сами обращаются с симптомами кандидоза к врачу. Но у беременных клиническая картина может быть стертой, поэтому необходимо обследование.
- Микроскопия мазка . Кандидоносительство с помощью этого метода установить невозможно, но при наличии симптомов по мазку можно определить наличие псевдомицелия гриба и отдельные клетки. Также можно выявить сопутствующую флору и воспалительную реакцию.
- Культуральное исследование . Если есть симптомы кандидоза, но в мазке нет возбудителя, то этот метод позволяет вырастить на питательной среде колонии грибка. Метод позволяет выявить Candida non-albicans, а также определить его чувствительность к противогрибковым препаратам. Недостатком метода является долгое ожидание результата — не менее трех суток.
- ПЦР-диагностика . С ее помощью обнаруживают ДНК возбудителя во влагалищных выделениях. Метод обладает высокой чувствительностью, может быть использован при кандидоносительстве.



Безопасные способы лечения
Возможности терапии молочницы при беременности ограничены. Необходимо учитывать не только чувствительность грибка к препаратам, но и риск возможного воздействия на формирующийся плод. У лекарств от молочницы должны отсутствовать тератогенный, токсический эффекты. Чтобы снизить системное воздействие, используют формы для местного применения. Таблетки не применяют. Но лечение должно приводить к полному выздоровлению, чтобы снизить риск перехода молочницы в хронический процесс.
Чем лечить молочницу при беременности, может определить только врач, опираясь на результат диагностики и анамнез. Чаще всего используют лекарственные средства следующих групп:
- полиеновые антибиотики — препараты с натамицином;
- производные имидазола — «Клотримазол», «Миконазол», «Эконазол»;
- триазолы — «Терконазол».
Клинические рекомендации указывают на первоочередное применение у беременных свечей «Пимафуцин» на основе натамицина. Они обладают фунгицидным действием и не противопоказаны беременным в любом сроке. Курс лечения в домашних условиях длится три-шесть дней. В сутки используется один суппозиторий на ночь.
Хороший эффект при лечении острой и хронической форм дает «Клотримазол». Но его использование допускается только со 2 триместра. По отзывам, устранение зуда происходит уже после первого применения суппозиториев.
Другим препаратом из группы производных имидазола является кетоконазол, на основе которого выпускаются свечи «Ливарол». Но их применение также ограничено вторым-третьим триместрами. Длительность курса составляет семь дней. Но при хроническом рецидивирующем кандидозе продолжительность может быть изменена до 14 дней.
После родов врач может принять решение о дополнительной терапии. В течение шести месяцев раз в неделю для профилактики вводят по одной свече натамицина или один раз в месяц по свече «Клотримазола».
При сочетании кандидоза с другой неспецифической инфекцией используют комбинированные препараты. Со второго триместра допускается лечение:
Аналогичный подход к терапии сохраняется и в третьем триместре.
Спринцевания содой, травами и другие народные средства для беременных запрещены. Перед закладыванием свечей можно использовать растворы антисептиков (для механического удаления выделений):
Как дополнить терапию диетой
Для успешного размножения дрожжевых грибков необходим питательный субстрат — глюкоза. При его достаточном количестве они могут синтезировать остальные необходимые вещества и поддерживать оптимальное для себя состояние среды.
Увеличение концентрации глюкозы в крови (гипергликемия) приводит к ее усиленному накоплению в тканях. Для влагалищной флоры избыток глюкозы так же вреден, как и недостаток. Изменяется кислотность среды, снижаются защитные свойства, уменьшается число лактобацилл. Их постепенно замещает условно-патогенная флора, в частности — кандиды.
Хроническая гипергликемия снижает местный иммунитет, ухудшает процессы восстановления слизистой оболочки. Во время беременности негативное влияние дополняется избытком прогестерона, кортикостероидов, эстрогена и недостатком инсулина.
Чтобы повысить эффективность лечения, нужно лишить грибок субстрата для размножения. Это можно сделать с помощью изменения типа питания. Диета при молочнице должна основываться на следующих правилах.
- Запрещенные продукты . Из рациона исключаются простые углеводы, сахаросодержащие продукты и сладости на основе фруктозы, а также алкоголь, цельное молоко. Запрещены продукты на основе дрожжей — пиво, квас, выпечка. В них содержится мальтоза, которая может использоваться грибами наравне с глюкозой. Кофеиносодержащие напитки резко повышают глюкозу крови, поэтому их тоже исключают. Это же относится к маринадам, красителям, копченостям, острым блюдам, раздражающим пищеварительный тракт.
- Основа рациона . Главными должны стать кисломолочные продукты. Они содержат ацидофильную флору, которая изменяет состояние биоценоза кишечника, влияет на иммунитет и способствует восстановлению микрофлоры влагалища. Также должно быть достаточное количество свежих овощей и фруктов, богатых клетчаткой.
- Антифунгальные продукты . Они способны повлиять на рост и размножение грибка. В первую очередь — свежий чеснок. Но с осторожностью его употребляют при наличии изжоги и гастрита, что не редкость во время беременности.
Перед тем как лечить молочницу во время беременности, необходимо пройти качественное обследование. Если причина кандидоза не Candida albicans, то это потребует корректировки схемы терапии в соответствии с чувствительностью микроорганизмов к антимикотическим препаратам.
Источники:
http://webmolochnica.ru/chem-lechit-u-beremennyh.html
http://lechenie-molochnicy.info/molochnitsa-vo-vremya-beremennosti.html
http://doktor365.ru/molochnica-pri-beremennosti/